Publié le 16 déc 2008Lecture 17 min
Prise en charge « à chaud » de la brûlure chez l'enfant
O. GALL, Unité fonctionnelle de Réanimation des brûlés Service d’Anesthésie- Réanimation Hôpital d’Enfants Armand-Trousseau, Paris
Chaque année en France, 10 000 patients, adultes et enfants, sont victimes de brûlures nécessitant des soins en milieu hospitalier. Les brûlures de l’enfant sont caractérisées par une prédominance masculine et un pic de fréquence entre 1 et 3 ans (risque multiplié par trois par rapport à la population générale). Au-delà des conséquences locales, la brûlure peut avoir un retentissement sur les fonctions vitales de l’organisme. Ce retentissement est d’autant plus marqué que la nécrose du revêtement cutané est importante.
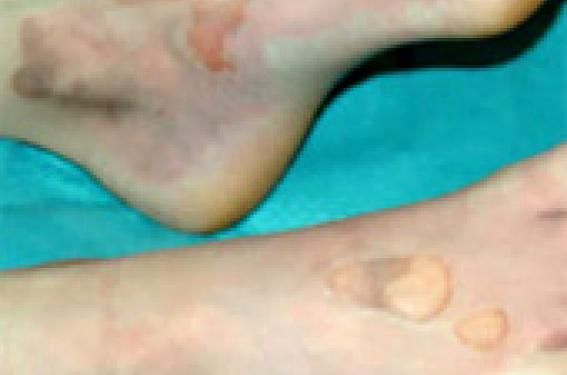
La brûlure est définie comme une atteinte primitive de la peau, des muqueuses et/ou des tissus sous-jacents par des agents thermiques, chimiques, électriques ou par des radiations. Facteurs de gravité Le pronostic d’une brûlure dépend de la surface cutanée brûlée, de la profondeur, de la localisation, de l’existence de lésions associées et de l’âge du patient. Les critères de définition d’une brûlure grave chez l’enfant sont résumés dans le tableau 1. La surface cutanée brûlée est un paramètre important car elle détermine la fuite plasmatique. Chez l’enfant, la surface cutanée brûlée ne doit pas être estimée par la règle des 9 de Wallace en raison de la surface plus importante de l’extrémité céphalique. Elle doit être estimée à partir de la main du patient qui représente 1 % de la surface cutanée et à partir des tables de Lund et Browder, qui tiennent compte de la croissance différentielle de l’extrémité céphalique et des autres segments du corps (tableau 2). L’extrémité céphalique (tête et cou) représente 19 % de la surface cutanée chez le nourrisson, contre seulement 10 % chez l’adulte. La profondeur des lésions est estimée sur des critères cliniques (tableau 3). Le 1er degré correspond à un érythème simple et ne doit pas être pris en compte dans l’estimation de la surface brûlée (figure 1). Le 2e degré est divisé en 2e degré superficiel (figures 2 et 3) et 2e degré profond (figures 4 et 5) selon la sévérité de l’atteinte de la membrane basale. Le 3e degré (figure 6) correspond à la destruction en profondeur du derme. Le 1er degré ne doit pas être pris en compte dans l’estimation de la surface brûlée. D’un point de vue évolutif, il faut opposer les brûlures de 1er et 2e degré superficiel, qui respectent la membrane basale de l’épiderme et vont cicatriser spontanément en une dizaine de jours, et les brûlures de 2e degré profond et de 3e degré qui ne peuvent se réépithélialiser qu’au prix d’un apport extérieur de tissus (autogreffe, culture de kératinocytes). Le diagnostic de profondeur de la brûlure détermine la stratégie du traitement local : traitement conservateur dans les brûlures de 1er et 2e degré superficiel, traitement chirurgical dans les brûlures de 2e degré profond et de 3e degré. Tous les spécialistes s’accordent à dire que le diagnostic de profondeur est difficile au cours des premières heures et demande à être confirmé après 24 heures d’évolution. Il a donc finalement peu d’influence sur le traitement initial. Figure 1. Brûlure du 1er degré. Facteurs pronostiques Certaines localisations de brûlure mettent en jeu le pronostic vital. Les brûlures cervico-faciales peuvent compromettre en quelques heures la liberté des voies aériennes supérieures. Les brûlures du périnée peuvent être à l’origine de complications septiques graves. D’autres localisations ont surtout des enjeux fonctionnels : les brûlures des mains et des pieds et toutes les brûlures intéressant un pli de flexion sont à haut risque de rétraction et de séquelles cicatricielles. L’inhalation de fumée, dont les conséquences sont à la fois mécaniques, obstructives et métaboliques (intoxication au CO et cyanure, notamment), est la première cause de complications et de mortalité précoce chez le brûlé. L’existence de lésions orthopédiques associées (défenestration, chute liée à une électrocution) est également un facteur important de morbidité. La mortalité liée aux brûlures graves est plus importante chez l’enfant de moins de 1 an que chez l’enfant plus âgé (1). Il n’existe pas aujourd’hui d’indice de gravité simplifié pour les brûlures de l’enfant. Les indices pronostiques employés chez l’adulte (Baux, ABSI) sont inappropriés car ils varient positivement avec l’âge (2). L’inhalation de fumée est la première cause de complications et de mortalité précoce chez le brûlé. Prise en charge pré-hospitalière Une brûlure cutanée sans lésions associées ne peut expliquer à elle seule un état de choc, un trouble de vigilance ou une détresse respiratoire immédiate sur les lieux de l’accident. Ceci renvoie à l’axiome classique selon lequel le brûlé est toujours conscient, algique et sans déficit moteur (3). Tableau 1. Critères définissant une brûlure grave chez l’enfant selon l’American Burn Association. • 2e degré superficiel ou profond > 10 % • 3e degré > 5 % • Brûlure cervicofaciale • Inhalation de fumées • Traumatismes associés Remplissage vasculaire En revanche, la fuite plasmatique va menacer le pronostic vital à court terme si un remplissage vasculaire n’est pas rapidement entrepris. Chez l’enfant, un retard de plus de 2 heures dans la compensation des pertes liquidiennes est associé à une augmentation significative de la mortalité et des complications infectieuses et métaboliques ultérieures en réanimation (4). En pratique, tout enfant brûlé à plus de 10 % doit béné-ficier d’un remplissage vasculaire immédiat sur les lieux de l’accident. Tout enfant brûlé à plus de 10 % doit être perfusé. La prise en charge initiale d’un enfant gravement brûlé répond au principe ABC (A = Airway, B = Breathing, C = Circulation), comme toute urgence pédiatrique. Il faut enchaîner dans cet ordre bilan des lésions et interventions thérapeutiques jusqu’à ce que l’état du patient soit stabilisé. Figure 2. Brûlure du 2e degré superficiel du siège. En l’absence de détresse respiratoire, le premier geste à réaliser est la mise en place d’un abord veineux. En cas d’abord veineux impossible, défini par 3 échecs dans les dernières recommandations de l’European Resuscitation Council, il faut recourir à un abord intra-osseux (5). L’abord tibial supérieur permet d’atteindre un débit de perfusion de 100 ml/h et de rétablir rapidement une perfusion tissulaire efficace chez le jeune enfant (6). Le remplissage vasculaire initial doit être réalisé avec des cristalloïdes (ringer lactate ou serum salé) sur la base de 20 ml/kg/h la première heure et 10 ml/kg/h les heures suivantes en attendant une estimation plus précise des besoins. Un état de choc persistant, dans un contexte de brûlures par flamme en espace clos, doit faire évoquer une intoxication cyanhydrique. Ceci justifie l’administration d’hydroxocobalamine à la dose de 70 mg/kg, sans attendre les dosages spécifiques rarement réalisables en urgence. Traiter la détresse respiratoire Chez l’enfant brûlé par flamme en espace clos, l’existence d’une dyspnée et la présence de suies dans les voies aériennes supérieures (oro- et nasopharynx) signe l’inhalation de fumées. L’apport d’oxygène et la désobstruction des voies aériennes précèdent l’intubation trachéale. La ventilation en FiO2 1 doit être poursuivie pendant 6 h ou jusqu’à un taux d’HbCO < 2 %. Le patient doit être orienté sur un centre capable de réaliser une endoscopie bronchique en urgence pour bilan lésionnel et élimination des dépôts de suie par lavage. Chez l’enfant, un lavage efficace ne peut être effectué à travers un fibroscope souple, compte tenu du faible diamètre interne du canal opérateur. Ce geste thérapeutique doit être effectué à travers un bronchoscope rigide, au bloc opératoire ORL (7). L’enfant victime de brûlures cervico-faciales est à haut risque de développer des complications respiratoires précoces à cause de l’oedème. Figure 3. Brûlure du 2e degré superficiel du visage. Il est classique de considérer qu’il faut procéder rapidement à l’intubation trachéale, avant qu’elle ne devienne impossible. Cependant, cette notion est fréquemment surévaluée, généralement parce que la profondeur des brûlures est mal appréciée. Lorsque la brûlure n’est pas profonde ou qu’il existe un doute, l’apparition d’une détresse respiratoire n’est pas si rapide au point que la décision d’intubation trachéale ne puisse être prise de façon différée en centre spécialisé, à condition que le délai de transport n’excède pas 2 heures. En pratique, après avoir vérifié l’absence de brûlure pharyngée, l’enfant doit être installé en position demi-assise et bénéficier de l’administration d’oxygène et d’adrénaline en aérosol, voire d’une ventilation non invasive en pression positive qui peut permettre de passer un cap et d’éviter les complications iatrogènes d’une intubation trachéale inutile. L’intubation trachéale de tout enfant traumatisé et/ou brûlé doit être précédée d’une induction en séquence rapide (8). L’utilisation de sondes à ballonnet est aujourd’hui adoptée par la majorité des équipes pédiatriques. Elle permet d’éviter les réintubations source de traumatisme des voies aériennes supérieures. de diamètre inférieur à celui d’une sonde sans ballonnet(9). La fixation de la sonde doit être soigneuse. Les déplacements secondaires sont source de complications sévères (intubation sélective de la bronche souche droite ou extubation accidentelle), particulièrement fréquentes chez le jeune enfant, compte tenu de la faible longueur de la trachée. Prise en charge de la douleur L’analgésie repose sur l’administration titrée de morphinomimétiques (8). La morphine est plus maniable que les agonistes liposolubles chez l’enfant en ventilation spontanée. L’utilisation d’agents hypnotiques doit être extrêmement prudente dans ce contexte (hypovolémie, hypothermie). La surmédicalisation est une cause fréquente de détresse respiratoire secondaire. Monitorage de la température Le réchauffement du patient est primordial pour ne pas aggraver l’hypoperfusion des tissus brûlés par une vasoconstriction réflexe induite par l’hypothermie. Tableau 3. Évaluation de la profondeur de la brûlure. 1er degré • Simple érythème • Couche cornée • Guérison sans cicatrice en 48 h 2e degré superficiel • Phlyctènes extensives • Aspect homogène rosé et suintant • Membrane basale peu endommagée • Cicatrisation spontanée en 10 jours 2e degré profond • Peu de phlyctènes aspect congestif avec zones plus pâles • Phanères adhérents • Membrane basale détruite, persistance d’îlots de régénération autour des annexes • Cicatrisation aléatoire en 3 semaines, risque majeur de rétraction et d’hypertrophie 3e degré • Aspect sec et cartonné couleur variable • Phanères ne résistent pas à la traction • Destruction du derme profond • Cicatrisation impossible Les vêtements souillés ou humides doivent être retirés. Il faut rappeler que le refroidissement des lésions par eau froide ou gel est contre-indiqué chez l’enfant gravement brûlé. En pratique, après avoir été soigneusement séché l’enfant doit être enveloppé dans un drap stérile et une couverture de survie. Figure 4. Brûlure du 2e degré profond de la cuisse. La température centrale doit être monitorée. La température ambiante de la cellule de transport doit être maintenue audessus de 25 °C. Premiers soins à l’hôpital Évaluation de gravité Lorsqu’un enfant gravement brûlé est initialement orienté sur un service de proximité en attendant son transfert secondaire en centre spécialisé, le médecin va avoir la charge, après avoir stabilisé les fonctions vitales, de réaliser le bilan lésionnel et le traitement des premières complications (Tableau 4). La recherche de lésions associées est essentielle. Le scanner cérébral doit être systématique en présence d’un trouble de vigilance initial. Le bilan radiologique recherche des lésions orthopédiques associées en cas de défenestration ou de chute liée à une électrocution. L’examen bronchoscopique ORL est indispensable pour le diagnostic et le traitement des lésions d’inhalation de fumées. L’évaluation de la brûlure ne peut être réalisée qu’au calme, après avoir déshabillé entièrement le patient et retiré tous les pansements dans une ambiance thermique adaptée. L’examen permet de consigner la surface, la profondeur et la topographie des lésions. Les brûlures profondes et circulaires des membres peuvent se compliquer de syndrome de loge et d’ischémie tissulaire en aval. La tension des masses musculaires (éventuellement confirmée par une mesure de pression), la pâleur et l’abolition du pouls capillaire et du signal de SpO2 en aval doivent conduire à réaliser des incisions de décharge dans un délai maximal de 6 heures (11). Tableau 4. Principales échéances du calendrier de traitement des brûlures. Hémodynamique Les apports hydroélectrolytiques doivent être adaptés en fonction de la surface cutanée et de la surface brûlée. Figure 5. Brûlure du 2e degré profond du dos. La plupart des équipes pédiatriques utilisent des formules comme la formule de Carvajal (12) (tableau 5). Les débits calculés à l’aide de ce type de formule constituent une indication de départ pour éviter les erreurs grossières. Les débits de perfusion sont ensuite corrigés d’heure en heure en fonction des données de la surveillance clinique, de la fréquence cardiaque, de la pression artérielle et de la diurèse qui doit être maintenue au dessus de 1 ml/kg/h. Une détérioration secondaire de l’état hémodynamique, malgré une réanimation hydroélectrolytique bien conduite, impose une évaluation plus précise de la précharge et du débit cardiaque. Chez le jeune enfant, l’échographie trans-thoracique est l’examen le plus utile pour guider la poursuite du remplissage et l’administration éventuelle de catécholamines dans ce contexte. Le remplissage vasculaire initial fait appel aux cristalloïdes, à raison de 20 ml/kg la première heure, 10 ml/kg les heures suivantes, en attendant une estimation plus précise des besoins. Analgésie L’analgésie repose sur l’administration de morphine. En cas de brûlure grave, la voie intraveineuse est la voie d’administration préférentielle durant les premiers jours. La dose efficace doit être atteinte par palier selon le principe de titration. L’analgésie est entretenue par une perfusion continue (20-50 μg/kg/h) supplémentée par des bolus injectés par les patients (PCA), ou par les infirmières (enfants âgés de moins de 6 ans, brûlures et pansements entravant l’utilisation du boutonpoussoir). Tableau 5. Apports hydroélectrolytiques selon la formule de Carvajal. Volume à perfuser 1er Jour 2e jour jours suivants Besoins de base (ml/m2 de surface cutanée, pour 24 h) 2 000 1 500 2 200 Besoins dus à la brûlure (ml/m2 de surface brûlée, pour 24 h) 5 000 4 000 2 800 Figure 6. Brûlure du 3e degré du tronc et de la face. Il faut diviser ces doses de départ par deux chez le nouveau- né et le nourrisson de moins de 3 mois. La voie orale est utilisée en relais ou d’emblée lorsque les lésions sont plus limitées. La posologie nécessaire est habituellement comprise entre 0,2 et 0,5 mg/kg six fois par 24 h (13). Des interdoses permettent de contrôler les épisodes douloureux intercurrents. Une fois que les besoins antalgiques sont stabilisés, l’utilisation d’une présentation à libération prolongée permet de diminuer le nombre de prises en conservant une analgésie stable et de bonne qualité. Les agonistes-antagonistes et les agonistes faibles (nalbuphine, codéine, tramadol) n’ont pas leur place en début de traitement du fait de l’effet plafond. Les antalgiques non morphiniques visent à diminuer les doses de morphinomimétiques nécessaires et si possible les effets secondaires dans une optique d’analgésie multimodale. Il a été montré dans le champ de la douleur postopératoire que le paracétamol à la dose de 60 mg/kg/j procure une épargne morphinique de l’ordre de 20 à 30 % sans diminution des effets secondaires (14) et que les AINS peuvent offrir une épargne plus importante, de l’ordre de 30 à 60 %, et une diminution significative des effets secondaires (15). Il semble en outre que les AINS exercent un effet favorable sur l’hypercatabolisme, chez le brûlé (16). Cependant leurs effets délétères sur l’hémostase primaire et sur la perfusion glomérulaire en cas d’hypovolémie invitent à différer leur utilisation de quelques jours en cas de brûlure étendue avec fuite plasmatique importante. Traitement local Le traitement local des brûlures a pour but d’éviter l’approfondissement des lésions puis secondairement de favoriser le bourgeonnement et l’épithélialisation. L’infection est la principale cause d’approfondissement des brûlures chez l’enfant. L’application de sulfadiazine argentique est aujourd’hui le traitement de référence des brûlures à cause de ses propriétés antiseptiques. L’infection est la principale cause d’approfondissement des brûlures chez l’enfant. L’infection est la principale cause d’approfondissement des brûlures chez l’enfant. Les préparations sans antiseptiques telles que la Biafine® ne doivent pas être utilisées pour le traitement initial des brûlures de 2e degré superficiel ou profond. Les pansements modernes à type d’interface non adhérente (qui nécessitent un pansement secondaire absorbant) ou à type de membrane à la fois non adhérente et absorbante (alginates, hydrofibres) sont adaptés au traitement initial des brûlures à condition d’être associés à des antiseptiques. Différentes présentations répondent à cette exigence (Acticoat®, AquacelAg®, Urgotulle SAg®, Ialuset Plus®…). Le pansement est refait à la 24e heure, puis tous les 1 à 3 jours, selon l’évolution des lésions. Les brûlures ne présentant aucun signe patent d’épithélialisation au 7e jour doivent être adressées à un centre spécialisé. Points forts Les principaux éléments du pronostic vital d’une brûlure sont la surface des lésions, l’existence de lésions respiratoires associées et l’âge du patient. La prise en charge initiale d’un enfant gravement brûlé vise à restaurer une perfusion tissulaire efficace et à améliorer les échanges gazeux quand il existe une intoxication et des lésions pulmonaires secondaires à l’inhalation de fumées. Le traitement de la douleur s’appuie sur une analyse sémiologique rigoureuse pour reconnaître les différentes formes de douleur associées à la brûlure, les évaluer et les traiter spécifiquement. La prise en charge de l’enfant brûlé est au mieux réalisée dans des structures spécialisées multidisciplinaires où elle s’intègre dans un programme de soins visant à promouvoir la réhabilitation fonctionnelle, la réinsertion et l'équilibre personnel des patients.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :