Publié le 12 mar 2008Lecture 6 min
La sclérose tubéreuse de Bourneville
Marie-Line BARBET, Paris
Bien que la sclérose tubéreuse ait été individualisée dès 1862 par Von Recklinghausen, on doit sa description définitive à Désiré Magloire Bourneville qui en 1880 lui donna son nom. Aussi appelée EPILOIA (Epilepsy Low-Intelligence Adenoma sebaceum), c’est une maladie rare (1 sur 10 000 naissances environ), donc orpheline, affectant de multiples organes et qui a été récemment mise sous les feux de l’actualité à la faveur de la publication d’un essai thérapeutique avec le sirolimus.
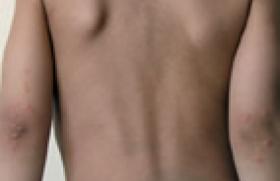
Deux gènes en cause La sclérose tubéreuse de Bourneville (STB) est une maladie héréditaire à transmission autosomique dominante. Les formes sporadiques sont nombreuses. La pénétrance et l’expression sont variables, avec des phénotypes différents au sein d’une même famille. Deux gènes sont impliqués : le gène TSC1 (sur le chromosome 9 en 9q34) et le gène TSC2 (sur le chromosome 16 en 16p13.3). Ce sont des gènes suppresseurs de tumeurs responsables respectivement de la production de deux protéines : l’hamartine et la tubérine. Les mutations à l’intérieur de ces gènes sont très variables. On ne retrouve pas de différences phénotypiques majeures en fonction du gène touché. Dans 20 % des cas, aucune mutation n’est identifiée. Le diagnostic prénatal génétique est possible lorsque la mutation en cause dans une famille est connue. D’éventuelles atteintes cardiaques et neurologiques peuvent être dépistées avant la naissance sur l’échographie obstétricale et l’IRM. Une lésion primaire La lésion primaire est un hamartome à type d’angiomyolipome qui peut se développer au niveau de nombreux organes. Sur la peau, notamment, elle donne des « protubérances » (tuberosus) de consistance ferme (sclérose). Les atteintes préférentielles du système nerveux, de la peau et de la rétine (correspondant au feuillet embryonnaire ectodermique) avaient fait inclure la STB dans le groupe des phacomatoses. Différentes atteintes cliniques Atteinte neurologique Les signes neurologiques sont prédominants : Epilepsie, fréquente (60 à 80 %), partielle ou généralisée, parfois précoce chez le nourrisson et, alors volontiers, à type de syndrome de West. Elle est liée à la présence de tumeurs corticales. Rarement, hypertension intracrânienne liée à l’augmentation de volume d’un nodule sous épendymaire. Retard intellectuel (50 % des cas), parfois marqué surtout en cas d’antécédent de syndrome de West. Troubles du comportement souvent associés au retard intellectuel : troubles autistiques, hyperactivité avec trouble de l’attention, comportement agressif, troubles du sommeil. Atteinte dermatologique Les signes cutanés, très fréquents orientent le diagnostic : Angiofibromes cutanés de petite taille siégeant typiquement sur le visage : joues, ailes du nez, parfois menton (85 % des cas) apparaissant surtout après l’âge de 2 ans. Macules achromiques ou hypomélaniques (80 % des cas) sur le tronc et la racine des membres, typiquement en forme de « feuilles de sorbier ». Plaques « peau de chagrin » (aspect de peau épaissie) situées le plus souvent dans la région lombaire (20 à 40 % des cas, à partir de l’âge de 5 ans). Plaques fibreuses du front, en relief, rouges, caractéristiques (25 % des cas). Fibrokératomes périunguéaux ou tumeurs de Koenen (50 % des cas), situés dans les sillons unguéaux, apparaissant à la puberté. Molluscum pendulum (30 % des cas) peu spécifiques, mais sur ce terrain, ils sont très nombreux au niveau du cou et des épaules. Atteinte oculaire Les signes oculaires existent dans la moitié des cas, et sont découverts de manière fortuite ou à l’occasion du bilan étiologique des atteintes neurologiques et/ou dermatologiques : Nodules cotonneux (type 1), plats ou peu saillants, au niveau de la papille. Tumeur muriforme en grains de tapioca (type 2). Ces lésions correspondent là encore à des hamartomes. Elles ne sont pas évolutives et n’ont pas de répercussion sur l’acuité visuelle, au contraire de certaines formations intracérébrales qui peuvent être à l’origine d’une cécité. Atteinte rénale Assez fréquente, surtout après 10 ans, elle est représentée par le développement d’angiomyolipomes rénaux, le plus souvent découverts de manière fortuite et pouvant être à l’origine de saignement. La multiplicité des lésions peut conduire à un aspect de polykystose rénale uni- ou bilatérale pouvant évoluer vers l’insuffisance rénale. Atteinte cardiaque Plus fréquente chez l’enfant, il s’agit là encore de tumeurs bénignes intracardiaques (rhabdomyome), parfois à l’origine de dysfonctionnement (troubles du rythme, insuffisance cardiaque), mais pouvant disparaître spontanément. Atteinte pulmonaire Presque exclusivement observée chez la femme adulte, elle se traduit par la formation de kystes : c’est la lymphangioléiomyomatose. Fait important, la lymphangioléiomyomatose peut aussi exister en dehors d’une STB, parfois associée à des manifestations extrathoraciques (angiomyomes rénaux, léiomyomes, adénopathies abdominales). Les signes pulmonaires sont variables : dyspnée, toux, douleurs thoraciques, mais aussi pneumothorax. L’évolution est variable, mais peut conduire à l’insuffisance respiratoire en quelques années. Les autres atteintes Elles sont plus rares et souvent sans conséquence (tube digestif, os). Des lésions de l’émail dentaire (sillons) et une hypertrophie gingivale peuvent être observées. Approches thérapeutiques Il n’y a pas jusqu’à ce jour de traitement spécifique de la STB, la prise en charge se « contentant » de contrôler les différentes manifestations. Toutefois, une publication récente dans le New England Journal of Medecine (1) semble suggérer l’efficacité possible du sirolimus sur la progression des lésions, notamment pulmonaires. Traitements de la STB spécifiques aux différentes manifestations Traitement antiépileptique : l’épilepsie sur ce terrain est souvent difficile à équilibrer. Traitement au laser ou électrocoagulation des angiolipomes faciaux et des fibromes unguéaux. Embolisation des tumeurs rénales. Administration de progestérone dans les atteintes pulmonaires, exceptionnellement pour la transplantation pulmonaire. Chirurgie d’exérèse de certaines tumeurs cérébrales, cutanées ou rénales. Traitement par le sirolimus Dans l’essai rapporté par le New England Journal of Medicine1, l’administration pendant un an à 26 patients présentant une lymphangioléiomyomatose liée (n = 20) ou non à une STB a entraîné une diminution de près de 50 % de la taille des tumeurs (p < 0,001), avec toutefois une réaugmentation après l’arrêt du traitement. Dans certains cas, une amélioration des paramètres de la fonction respiratoire a été constatée (VEMS, capacité vitale forcée). Cet effet n’est pas retrouvé dans une autre étude (2), où par contre une action sur la taille des tumeurs a aussi été notée. Il n’y a pas eu d’influence sur les tumeurs cérébrales. Bien que ces résultats apparaissent inconstants et transitoires, c’est la première fois qu’un traitement médical systémique montre une efficacité potentielle dans la STB (3).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :