Publié le 04 sep 2006Lecture 11 min
Épiglottites : ne pas baisser la garde !
D. Floret - Hôpital édouard-Herriot, Lyon

Si l’épiglotitte aiguë est devenue rare, elle a gardé toute sa gravité. Bien que l’étiologie bactérienne ait changé, du fait de la quasi-disparition Hæmophilus influenzæ, les principes thérapeutiques restent les mêmes et reposent sur la sécurisation des voies aériennes supérieures par l’intubation et sur une antibiothérapie à large spectre. L’enfant intubé est pratiquement guéri, encore faut-il que le geste ait été réalisé à temps et dans de bonnes conditions de sécurité.
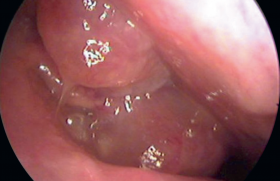
L'épiglottite aiguë infectieuse est une cellulite de l’hypopharynx dont Hæmophilus influenzæ b représentait l’étiologie habituelle avant l’ère de la vaccination. D’autres germes peuvent être à l’origine de cette maladie qui se déplace vers l’âge adulte. Le tableau classique associe : – un syndrome infectieux sévère d’apparition brutale ; – une dysphagie ; – une dyspnée de progression rapide pouvant entraîner une obstruction complète des voies aériennes supérieures ; – un arrêt cardiocirculatoire. L’intubation, geste périlleux, reste le traitement de référence associé à une antibiothérapie par céphalosporine de troisème génération, qui doit être élargie chez l’immunodéprimé. Ce traitement amène généralement à la guérison en quelques jours. Une épidémiologie changeante Avant l’ère de la vaccination À cette époque, L’épiglottite signifiait infection invasive à Hæmophilus influenzæ b (Hib). Cette maladie affectait l’enfant entre 2 et 7 ans, à un âge significativement plus élevé que celui de la méningite, et plus souvent les garçons. L’incidence de cette maladie était extrêmement variable d’un pays à l’autre : quasiment inconnue en Alaska malgré une incidence élevée d’infection à Hib, fréquente en Amérique du Nord et en Scandinavie. En France, l’épiglottite a toujours été rare et ne représentait qu’une cause très minoritaire d’admission en réanimation pour obstruction des voies aériennes supérieures. Conséquences de la vaccination La vaccination contre Hib a modifié cette épidémiologie de manière radicale : tous les pays pratiquant une vaccination systématique des nourrissons ont vu s’effondrer l’incidence de la maladie. Le Royaume-Uni émet une opinion discordante mais on sait que la régression insuffisante de l’incidence des infections à Hib y est liée à un schéma vaccinal à 3 injections sans rappel, insuffisant pour assurer une protection prolongée. En contraste, un phénomène inverse est volontiers rapporté chez l’adulte, l’incidence globale restant cependant faible. La particularité essentielle de l’épiglottite de l’adulte est d’être moins souvent liée à une infection à Hib. Étiopathogénie actuelle L’épiglottite est un abcès de l’épiglotte. Cependant, les tissus adjacents sont également affectés : bandes ventriculaires, arythénoïdes, replis aryépiglottiques, réalisant une véritable cellulite de l’hypopharynx. L’œdème et l’inflammation des tissus entraînent un rétrécissement des voies aériennes et, au maximum, une obstruction quasi complète de l’orifice glottique. Le contexte est septicémique avec des hémocultures positives dans 35 à 85 % des cas. « Le contexte est septicémique avec des hémocultures positives dans 35 à 85 % des cas. » Micro-organismes en cause Depuis la raréfaction des infections à Hib, les autres étiologies prennent une place relative plus importante : le streptocoque hémolytique du groupe A représente la seconde cause, compliquant parfois une varicelle en association avec une fasciite nécrosante cervicale. D’autres étiologies bactériennes sont rapportées chez l’immunocompétent : Hæmophilus parainfluenzæ, pneumocoque, streptocoque du groupe B, staphylocoque, Moraxella catarrhalis, Klebsiella pneumoniæ, Serratia marcescens, Pasteurella multocida. Plusieurs cas d’épiglottites à méningocoque de sérogroupe Y ont été rapportés chez l’adulte. Les étiologies sont très différentes chez l’immunodéprimé : Pseumononas æruginosa, Kingella kingæ, Vibrio vulnifucus, Candida albicans. Des étiologies virales ont également été rapportées : herpès simplex et varicelle. Étiologies non infectieuses Enfin il existe des épiglottites d’étiologie non infectieuse : brûlures caustiques ou thermiques, radiothérapie, œdème angioneurotique héréditaire. Un tableau clinique d’évolution dramatique Dans la plupart des cas, l’entrée dans la maladie est brutale sous forme d’une dysphagie aiguë fébrile. D’emblée, l’importance de la fièvre, l’atteinte de l’état général, l’intensité de la dysphagie responsable de ptyalisme donnent au tableau une allure de sévérité. Caractéristiques de la dyspnée La dyspnée apparaît et s’aggrave de manière rapide. Cette dyspnée est de nature obstructive : inspiratoire avec bradypnée et signes de lutte intenses dominés par le tirage sus-sternal. Elle n’est pas améliorée par les corticoïdes et s’accompagne de modifications de la voix, éteinte ou nasonnée et d’une salivation permanente. Dans les cas caractéristiques, l’enfant adopte une position demi-assise et refuse obstinément de se coucher. La bouche, ouverte en permanence, laisse s’écouler la salive avec une protraction de la langue à l’inspiration. « La dyspnée de l’épiglottite n’est pas améliorée par les corticoïdes. » Le diagnostic d’épiglottite Une dyspnée obstructive d’aggravation rapide, accompagnée de dysphagie ou d’une hypersalivation et d’un tableau infectieux sévère doit faire évoquer le diagnostic d’épiglottite. Devant ce tableau : – limiter l’examen clinique au strict minimum ; – ne pas chercher à examiner la gorge à l’aide d’un abaisse-langue ; – ne pas allonger l’enfant contre son gré ; – éviter toute contrariété inutile. Diagnostics différentiels Les signes cliniques précédents permettent le plus souvent de distinguer l’épiglottite des autres causes d’obstruction laryngée de l’enfant que sont (tableau ci-dessous) : – la laryngite sous-glottique qui atteint l’enfant plus jeune, est habituellement peu fébrile et évolue de manière beaucoup plus progressive. La toux et le stridor, inhabituels en cas d’épiglottite, dominent et le cornage est caractéristique ; – la laryngotrachéite bactérienne prête plus à confusion en raison du tableau septicémique habituellement associé. La dyspnée est volontiers aux deux temps et les signes d’accompagnement de l’épiglottite manquent. Le diagnostic d’épiglottite est clinique Le diagnostic est évoqué dès l’inspection de l’enfant. L’examen ORL est peu informatif, si ce n’est la découverte fréquente d’adénopathies cervicales. Les examens de laboratoire sont peu utiles, en dehors de l’hémoculture qui permettra un diagnostic de germe. La polynucléose et l’élévation de la CRP sont habituelles. La radiographie cervicale de profil avec des rayons mous peut permettre de visualiser l’épiglotte. On considère en Europe que cet examen est observateur-dépendant et qu’il fait courir un risque au malade par la perte de temps qu’il engendre et la nécessité de déplacer l’enfant. Complication principale : l’arrêt cardio-respiratoire L’arrêt cardio-respiratoire peut survenir à tout moment. Il peut être déclenché par un décubitus forcé, l’utilisation d’un abaisse-langue pour examiner la gorge, une contrariété provoquée par la mise en place d’une voie veineuse ou le départ des parents. Il conviendra donc d’éviter tout geste agressif tant que la perméabilité des voies aériennes n’a pas été rétablie. « Il conviendra d’éviter tout geste agressif tant que la perméabilité des voies aériennes n’a pas été rétablie. » La fréquence de cet accident est variable, inversement proportionnelle à l’habitude des équipes à prendre en charge cette affection. Souvent, l’arrêt cardiaque est survenu en pré-hospitalier et le problème est la prise en charge d’une encéphalopathie post-anoxique. La mortalité, de l’ordre de 1 %, est essentiellement liée à cette cause. Cependant, la plupart des décès surviennent au domicile et échappent aux statistiques. Autres complications Les autres complications sont essentiellement respiratoires (pneumopathies). L’œdème pulmonaire se traduit par l’issue brutale par la sonde d’une quantité abondante de liquide rosé après l’intubation. Il est secondaire à l’obstruction et régresse rapidement. Les autres localisations infectieuses sont rares. Les méningites sont observées dans moins de 1 % des cas, de sorte que la pratique systématique d’une ponction lombaire apparaît abusive en l’absence de signes méningés manifestes. Le choc septique est également rarement observé. D’autres localisations infectieuses sont citées : pleurésies, otites, angines, péricardite, trachéite, bronchite, arthrite, abcès du plancher de la bouche. « La pratique systématique d’une ponction lombaire apparaît abusive en l’absence de signes méningés manifestes. » Conduite à tenir : une intubation quasi systématique Le transport Le diagnostic ou la suspicion d’épiglottite imposent l’hospitalisation, idéalement dans un hôpital disposant des compétences d’ORL, d’anesthésie et de réanimation pédiatriques. Le transport doit être médicalisé, les modalités de conditionnement avant transport devant être envisagées au cas par cas. Il est habituellement possible de ventiler au masque un enfant atteint d’épiglottite, et mieux vaut éviter une intubation risquée dans des conditions hasardeuses. L’enfant sera installé en position demi-assise, rassuré et oxygéné durant le transport. Figure : Aspect de l’épiglotte après intubation. L’abord des voies aériennes L’épiglottite impose une intubation qui confirmera le diagnostic en visualisant une épiglotte tuméfiée (figure ci-dessus). Cette intubation peut être difficile et expose au risque d’arrêt cardiaque. Elle sera donc réalisée si possible au bloc opératoire avec le concours de l’ORL, de l’anesthésiste et du réanimateur pédiatre. Lorsque ces conditions ne peuvent être remplies ou que l’état respiratoire impose une intervention rapide, l’intubation aux urgences ou en réanimation est possible à condition d’être préparée par une bonne oxygénation et une sédation adaptée. L’intubation hâtive et non préparée expose à un risque majeur d’arrêt cardiaque. Diagnostiquer une épiglottite revient à poser une indication d’intubation Éviter d’intuber en préhospitalier, une ventilation au masque étant généralement possible permettant un transport en position assise. L’intubation idéale se fait au bloc opératoire. Une intubation aux urgences ou en réanimation est possible à condition d’être préparée par oxygénation et sédation/anesthésie adaptées et d’être réalisée par un opérateur entraîné. Durée de l’intubation Il n’existe pas de critères reconnus d’extubation. Si l’abcès de l’épiglotte et l’inflammation supraglottique se résorbent en plusieurs jours, l’obstruction des voies aériennes est rapidement résolutive permettant une extubation rapide, sans laryngoscopie préalable, lorsque le contrôle de infection est acquis. La poursuite de l’intubation ne se justifie qu’en cas de pneumopathie ou d’encéphalopathie post-anoxique nécessitant une ventilation prolongée. Alternatives à l’intubation Cependant, les équipes qui avaient une grande habitude de l’épiglottite ont pu traiter des malades sans intubation avec antibiotiques, corticoïdes, aérosols d’adrénaline et oxygénation au masque. Il est cependant indispensable d’être capable de réaliser en extrême urgence une intubation difficile. Chez l’enfant, la trachéotomie est réservée aux échecs de l’intubation, situation exceptionnelle dans les équipes expérimentées. Chez l’adulte, la trachéotomie par cricothyrotomie percutanée est privilégiée par certains. Le traitement antibiotique L’épiglottite nécessite une antibiothérapie efficace par voie intraveineuse. À l’époque où Hib représentait l’étiologie quasi exclusive, les céphalosporines de 3e génération représentaient le traitement de référence. Bien que cette éventualité soit actuellement improbable (surtout chez l’enfant correctement vacciné), les céphalosporines de 3e génération (céfotaxime ou ceftriaxone) en monothérapie restent la référence en cas d’infection communautaire chez un sujet antérieurement sain. En l’absence de localisation bactérienne métastatique, la durée de l’antibiothérapie parentérale peut se limiter à quelques jours. L’existence d’une cellulite ou fasciite cervicale associée évoque une étiologie streptococcique et peut faire recommander une association amoxicilline/acide clavulanique – clindamycine. Chez l’immunodéprimé, le spectre de l’antibiothérapie doit être élargi, notamment aux entérobactéries, par l’adjonction d’un aminoside. L’antibiothérapie sera ultérieurement adaptée au germe isolé. Une épiglottite intubée est guérie ! L’intubation doit être de courte durée. L’antibiothérapie (par voie IV) fait appel à une céphalosporine de 3e génération. Un aminoside doit être ajouté chez l’immunodéprimé.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :