Publié le 12 nov 2008Lecture 10 min
Acné et hirsutisme chez l’adolescente : la faute aux androgènes ?
S. ROULEAU, F. KERJEAN, R. COUTANT, Centre hospitalier universitaire, Angers
L’hirsutisme à l’adolescence doit faire rechercher une hyperandrogénie (ce n’est pas le cas pour l’acné isolée). Les deux principales causes sont l’hyperandrogénie ovarienne fonctionnelle et les formes non classiques de bloc en 21-hydroxylase.
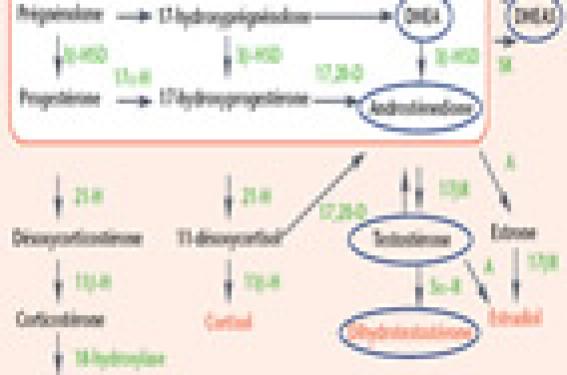
Action des androgènes au niveau du follicule pilosébacé Les androgènes (figure 1) ont une action de stimulation du follicule pilosébacé soit en activant principalement le développement et la fonction de la glande sébacée (production de sébum), soit en stimulant principalement la croissance du poil (figure 2). Dans les aires de pilosité sexuelle (régions pubienne et axillaire), c’est cette dernière action qui domine. Le développement de la pilosité sexuelle dépend à la fois de la sensibilité aux androgènes (degré de conversion en DHT et degré de transduction du message par la voie de signalisation du récepteur) et du taux d’androgènes. Ainsi, pour des taux d’androgènes croissants, on voit apparaître une pilosité dans la région faciale ou thoracique. Dans d’autres aires, les androgènes aboutissent au contraire à une chute des cheveux (zone temporale et vertex). Les mécanismes qui aboutissent à la promotion dominante de la glande sébacée, de la pilosité ou, au contraire, de la chute des cheveux sous l’effet des androgènes sont mal connus. Le développement de la pilosité sexuelle dépend à la fois de la sensibilité aux androgènes et du taux d’androgènes. Figure 1. Schéma de la synthèse des androgènes. Figure 2. Le développement du follicule pilosébacé est sous l’influence des androgènes. Acné et hirsutisme : approche clinique • L’acné touche près de 85 % des adolescents. Elle correspond à une hyperkératose folliculaire, à l’augmentation de la production de sébum, à la prolifération du Propionibacterium acnes et à l’inflammation secondaire du follicule pilosébacé. La morbidité de l’acné est essentiellement psychosociale. • L’hirsutisme correspond à une exagération du développement pileux dans les aires sensibles aux androgènes. Il est au mieux évalué à l’aide du score de Ferriman- Gallwey (adapté) qui cote 9 aires de 1 à 4 (figure 3) : la cotation maximale est de 36, et l’hirsutisme est avéré au-delà d’un score de 6 (ou 7 selon les auteurs). L’hirsutisme doit être différencié de l’hypertrichose, qui correspond à une exagération de la pilosité somatique normale. L’hypertrichose est très souvent idiopathique, elle peut être favorisée par certains médicaments (corticoïdes, phénytoïne, ciclosporine, diazoxide) et est souvent aggravée par les androgènes. Figure 3. Table de calcul du score de Ferriman-Gallwey. Figure 4. Hirsutisme associé à un acanthosis nigricans. Rôle des androgènes • L’intensité de l’acné à comédons semble corrélée aux taux circulants des androgènes surrénaliens (S-DHEA), soulignant l’androgéno- dépendance de l’acné. En revanche, l’importance de l’acné inflammatoire n’est pas corrélée aux taux des androgènes. D’autres facteurs influencent le caractère inflammatoire de l’acné (facteurs génétiques, traumatisme mécanique, savons, produits cosmétiques). En pratique, cela signifie qu’il est inutile de mesurer les androgènes dans une acné isolée de l’adolescente. Cependant, la recherche d’une hyperandrogénie pathologique est importante lorsque l’acné survient avant la puberté, lorsqu’elle est associée à un hirsutisme, à une spanioménorrhée persistante (plus de 2 ans), lorsqu’elle apparaît très rapidement ou lorsqu’elle est associée à un acanthosis nigricans (figure 4). • Le degré de l’hirsutisme n’est pas bien corrélé au taux des androgènes. En effet, si une hyper-androgénie pathologique entraîne un hirsutisme, il existe des hirsutismes idiopathiques non liés à une hyperandrogénie ; ces cas sont probablement la conséquence d’une sensibilité accrue aux androgènes. À l’inverse, si un taux très élevé d’androgènes entraîne un hirsutisme souvent net pour des taux plus modestes, le degré de l’hirsutisme dépendra principalement de la sensibilité individuelle aux androgènes. Le degré de l’hirsutisme n’est pas bien corrélé au taux des androgènes. Hyperandrogénie à l’adolescence : bilan étiologique Les hyperandrogénies de l’adolescente sont dominées par deux causes : – les hyperandrogénies ovariennes fonctionnelles (ou syndrome des ovaires polymicrokystiques, SOPMK), étiologie la plus fréquente représentant près de 90% des cas ; – les formes non classiques de bloc en 21-hydroxylase (hyperplasie des surrénales à révélation tardive), représentant près de 5% des cas. Les tumeurs virilisantes surrénaliennes ou ovariennes sont rares, mais il est nécessaire de les éliminer par des examens appropriés avant de retenir un diagnostic plus fréquent. Les blocs surrénaliens autres que le bloc en 21-hydroxylase, tel le bloc en 11-hydroxylase, sont beaucoup plus rares. L’hyperandrogénie ovarienne fonctionnelle (HOF ou SOPMK) Elle se rencontre plus souvent dans des contextes d’obésité et/ou de retard de croissance intra-utérin. Souvent chez les jeunes filles obèses, l’hirsutisme est modéré, et c’est l’examen clinique qui l’authentifie, alors que le motif premier de consultation était l’obésité. La notion d’une adrénarche exagérée (sécrétions corticosurrénaliennes se produisant plusieurs années avant le début de la puberté gonadique), se traduisant par une pilosité pubienne ou axillaire précoce, est plus souvent retrouvée. L’association d’un retard de croissance intra-utérin, d’une adrénarche exagérée, d’une hyperandrogénie ovarienne fonctionnelle et d’un hyperinsulisme (traduisant l’insulinorésistance) a été rapportée comme une « séquence évolutive » dans certaines études chez l’adolescente ou l’adulte jeune. Diagnostic Devant un hirsutisme chez une adolescente, le diagnostic d’HOF est porté devant la présence de deux critères parmi les trois suivants : – testostéronémie le matin dans les 10 premiers jours du cycle (début de phase folliculaire) entre 0,5 et 1,5 ng/ml ; – spanioménorrhée : son absence n’est pas en faveur d’une HOF. Sa présence peut être considérée comme quasi physiologique dans les deux années suivant la ménarche. Cependant, elle semble être un bon critère prédictif d’un SOPMK diagnostiqué des années plus tard. En pratique, la constatation d’un hirsutisme, d’une hyperandrogénie avec une spanioménorrhée (même si la ménarche s’est produite il y a moins de 2 ans) permet le diagnostic d’HOF (après avoir exclu une autre cause) ; – la constatation d’ovaires de volume supérieur à 10 cm3, ou de surface de section supérieure à 5,5 cm2 à l’échographie pelvienne. Ce critère est le moins souvent présent chez l’adolescente, sans doute parce que les altérations anatomiques n’ont pas encore eu le temps de se manifester de façon nette et que seul l’abord sus-pubien est possible (alors que chez l’adulte, l’échographie est effectuée par voie endovaginale). Les autres critères échographiques, classiques chez l’adulte (plus de 10 à 15 follicules mesurant de 2 à 9 mm en périphérie des ovaires ; hyperéchogénicité stromale) sont beaucoup plus discutés chez l’adolescente. L’association hirsutisme, hyperandrogénie, spanioménorrhée permet le diagnostic d’HOF. Pathologies associées Le diagnostic d’HOF doit faire rechercher un diabète et une dyslipidémie. La constatation d’une obésité à prédominance abdominale, la présence d’un acanthosis nigricans peuvent faire rechercher une insulinorésistance (insulinémie à jeun supérieure à 10 μUI/ml). On peut également noter une hypersécrétion de gonadotrophine LH assez fréquente. Cependant, ni l’insulinorésistance ni l’hypersécrétion de LH ne sont des critères diagnostiques d’HOF. Conséquences sur la qualité de vie L’HOF peut être responsable d’une morbidité psychosociale. Elle est un facteur de risque ultérieur de syndrome métabolique et de diabète de type 2, et s’associe à une diminution de la fertilité. Son diagnostic et sa prise en charge précoce, dès l’adolescence, devraient permettre de limiter ces conséquences. L’hyperandrogénie ovarienne fonctionnelle est un facteur de risque ultérieur de syndrome métabolique et de diabète de type 2. L’hyperplasie congénitale des surrénales (forme non classique) La fréquence des formes non classiques de bloc en 21-hydroxylase est estimée à 1/1 000. L’activité enzymatique est réduite, mais suffisante pour entraîner une synthèse normale de gluco- et minéralocorticoïdes. Les formes non classiques peuvent se révéler avant la puberté, devant une pilosité pubienne ou axillaire précoce et une avance d’âge osseux. À l’adolescence, acné et hirsutisme peuvent être révélateurs. Les tumeurs ovariennes ou surrénaliennes Elles sont rares, associées à des hyperandrogénies franches, avec des concentrations de testostérone > 1,5 ng/ml ou de S-DHEA > 6 ng/ml (tumeur surrénalienne). L’échographie abdominale est l’examen de dépistage, à compléter par un scanner en cas de suspicion de tumeur surrénalienne. La démarche diagnostique, outre l’examen clinique, repose sur la mesure de la 17-OH progestérone et de la testostérone totale, et du S-DHEA. Elle est résumée dans la figure 5. Figure 5. Évaluation hormonale d’un hirsutisme chez l’adolescente. Traitement • Devant une hyperandrogénie ovarienne fonctionnelle associée à une obésité, le premier traitement est celui de l’obésité par une activité physique régulière et une alimentation équilibrée. Enfin, le traitement des autres facteurs de risque cardiovasculaire est utile (tabagisme). S’il existe une obésité abdominale et une insulinorésistance, un traitement par metformine peut être discuté : des essais thérapeutiques chez l’adolescent ont montré une réduction pondérale et/ou une diminution de l’hyperandrogénie sous metformine. Néanmoins, ce traitement n’a pas l’AMM en dehors du diabète et chez l’adulte. Il peut se discuter en service d’endocrinologie pédiatrique, dans le cadre de protocoles d’évaluation. • Le traitement de l’hyperandrogénie dans le cadre du SOPMK ou du bloc non classique en 21-hydroxylase, peut s’appuyer sur une hormonothérapie couplant un oestrogène et un antiandrogène. Il existe plusieurs protocoles de traitement, qui ne seront pas revus ici de manière exhaustive. Le protocole « classique » comprend le 17 bêta-estradiol oral (Provames®) 1 à 2 mg/j de J1 à J21, associé à de l’acétate de cyprotérone (Androcur®), 50 mg/j de J1 à J21. Ce traitement est contraceptif. D’autres traitements antiandrogènes, comme la spironalactone (100 à 150 mg/j) peuvent être prescrits en association avec un contraceptif oral (Diane® 35). Enfin, des traitements cosmétiques (lotion éclaircissante Veet), ou bien une crème à l’eflornithine, permettent d’atténuer la pilosité.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :