Publié le 18 nov 2007Lecture 8 min
Sinusite et troubles de la conscience
D. ARMENGAUD - Hôpital intercommunal, Poissy/Saint-Germain-en-Laye
Abdallah, 14 ans, se présente spontanément aux urgences pour un oedème frontal d’apparition soudaine, accompagné de céphalées, d’une rhinite claire et d’un larmoiement bilatéral.
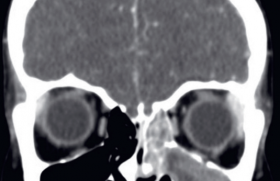
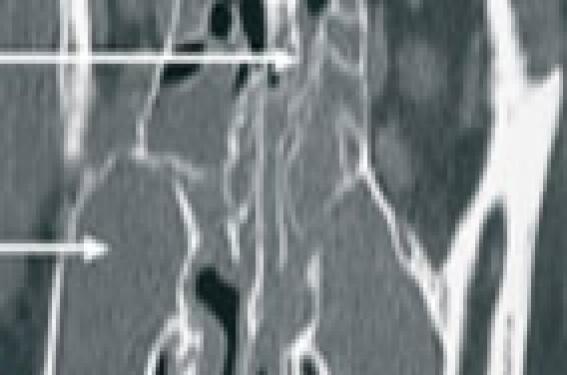
Histoire clinique Abdallah est un adolescent de 14 ans, d’origine africaine, né en France, qui n’a pas présenté jusqu’alors de problème particulier sur le plan médical ou chirurgical. Son père est décédé à l’âge de 50 ans il y a plusieurs années, mais la cause n’en n’est pas connue. C’est spontanément, qu’il se présente aux urgences pour un oedème frontal d’apparition soudaine et progressive, sans facteur déclenchant retrouvé, qu’il soit traumatique (pas de plaie ni de piqûre d’insecte) ou infectieux. En revanche, il existe une rhinite claire avec un larmoiement bilatéral. Ce jeune, impressionnant par sa corpulence (142 kg pour 192 cm) apparaît fatigué et présente une fièvre élevée, mesurée à 40,4 °C, bien tolérée cependant sur le plan hémodynamique ; la pression artérielle est à 137/ 69 mmHg au Dynamap et la fréquence cardiaque à 110/min. L’auscultation cardiaque est normale, sans souffle ni anomalies des bruits du coeur. Le patient est eupnéique avec une saturation en air ambiant à 98 %. L’examen neurologique est rassurant car, s’il se plaint de céphalées intenses, il n’y a pas de troubles de la conscience, ni de syndrome méningé, ni d’anomalies des paires crâniennes. L’examen ORL trouve une gorge propre avec une haleine fétide, une rhinorrhée claire avec un jetage postérieur et une douleur à la pression des sinus maxillaires. Un bilan biologique est prélevé (encadré). Examens biologiques • NFS – Hb : 14,4 g/100 ml – GR : 5 020 000/mm3 ; (VGM 83 μ3) – GB : 11 900/mm3 (81 % de PNN) – Plaquettes : 299 000/mm3 • Glycémie : 6,4 mmol/l • Ionogramme sanguin (mmol/l) : Na : 134 ; K : 4,1; bicarbonate : 23 ; urée : 2,9 • Protides : 74 g/l • Créatinine : 50 μmol/l • CRP : 175 mg/l Au vu des résultats biologiques un traitement antibiotique par amoxycilline + acide clavulanique 1 000 mg x 4/j IV associé à de la gentamycine est débuté et un examen tomodensitométrique du crâne est demandé (figure 1). Figure 1. TDM face (a), profil (b) et coronal (c). Pansinusite avec comblement des cellules ethmoïdales sans anomalies supplémentaires en fenêtres osseuses, avec par ailleurs un aspect normal du tissu cérébral, des espaces sous arachnoïdiens et du système ventriculaire, sans prise de contraste pathologique. Évolution sous traitement L’évolution immédiate est marquée par la persistance de la fièvre et des céphalées, avec majoration de l’oedème frontal entraînant un oedème majeur des paupières et l’occlusion quasi complète de l’oeil droit, sans atteinte du globe oculaire. Cependant, alors que l’examen neurologique objectif, contrôlé régulièrement (absence de syndrome méningé, pas de troubles oculo-moteurs), reste normal, la conscience se détériore avec un garçon devenant de plus en plus somnolent. Un deuxième bilan biologique est prélevé qui révèle une majoration du syndrome inflammatoire : 14 800 GB dont 72 % de PNN ; CRP : 262 mg/l. Discussion diagnostique ● La dégradation de l’état clinique et la majoration des marqueurs biologiques fait craindre une infection bactérienne mal contrôlée, du fait soit d’une antibiothérapie de présomption non adaptée (mais les hémocultures restent stériles), soit d’un foyer infectieux difficilement accessible. Peuvent alors se discuter la ponction d’un possible abcès sous-cutané ou le drainage d’une sinusite collectée. ● Même en absence de syndrome méningé, la possibilité d’une méningite doit quand même être évoquée et faire discuter la pratique d’une ponction lombaire ; mais dans ce contexte, la réalisation d’un TDM au préalable serait souhaitable pour éliminer une cause d’hypertension intracrânienne (empyème, ventriculite, hydrocéphalie) qui rendrait dangereuse la pratique de la PL. Le point de départ de cette histoire étant une pansinusite avec atteinte des sinus frontaux et ethmoïdaux, qui sont en rapport étroits avec les espaces sousduraux, peut faire redouter la diffusion de l’infection et/ou une thrombose vasculaire, notamment devant l’aggravation progressive du tableau. • Un deuxième scanner crânien est donc demandé, mettant en évidence un abcès sous-cutané en formation, mais aussi un empyème sous-dural frontal (figure 2). Figure 2. TDM coronal (a et b).Présence d’une collection sous-durale frontale mesurant environ 7 mm d’épaisseur sur 5 cm de hauteur, décollant le sinus longitudinal supérieur, sans thrombose. Collection extracrânienne évoquant un abscès sous-cutané en cours de formation avec prise de contraste périphérique et oedème sous-cutané. Évolution Après avis, un transfert en milieu neurochirurgical est décidé, où une ponction de l’abcès souscutané est réalisé, ramenant environ 20 ml d’un liquide purulent. L’antibiothérapie IV est alors « élargie » avec une association céfotaxime-ornidazolerifamicine. Tandis qu’une amélioration clinique se dessine progressivement, l’abcès est ponctionné une deuxième fois 48 heures plus tard, ramenant environ 12 ml d’un liquide séro-purulent, qui s’avèrera stérile, alors que la culture du premier prélèvement permettra d’isoler un pneumocoque de sensibilité habituelle. Alors que l’évolution se fait vers une disparition complète de la fièvre, et une diminution spectaculaire de la CRP (11,5 mg à J8), le scanner de contrôle réalisé au même moment montre la persistance et l’extension de l’empyème sous-dural. L’indication d’une intervention neurochirurgicale est finalement posée, avec la pratique d’un trou de trépan frontal qui permet l’évacuation d’un liquide purulent (à bactériologie négative) ; le geste est complété, après réalisation volet frontal, par un curetage d’un tissu fibreux le long du sinus veineux longitudinal supérieur et un lavage (bétadine et eau oxygénée) de l’espace extra-dural. L’évolution sera enfin « simple » sous antibiothérapie prolongée, relayée par voie orale, avec récupération d’un examen clinique parfaitement normal, notamment sans aucun trouble neurologique séquellaire. Commentaires • L’empyème sous-dural, qui est une collection purulente entre dure-mère et arachnoïde, siège dans près de 95 % des cas au ,niveau frontal. Il avait, avant l’apparition des antibiotiques, un pronostic effroyable. Il survient chez l’enfant et l’adulte jeune (deux tiers des cas entre 10 et 40 ans) et touche préférentiellement le garçon (8 fois sur 10). L’extension se fait rapidement le long du sinus veineux longitudinal, de la faux du cerveau et de la base du crâne, car l’espace sous-dural n’est pas cloisonné (risque d’oedème cérébral et d’hypertension intracrânienne). • Les signes cliniques initiaux sont modestes et font souvent sous-estimer la situation clinique, voire n’en font pas du tout évoquer la possibilité. La survenue d’un infarctus cérébral ou d’une thrombose veineuse (sinus veineux longitudinal, ou de la base du cerveau) peuvent en revanche être à l’origine de troubles neurologiques alors « révélateurs », mais souvent irréversibles. • Le plus souvent, c’est au cours d’une méningite purulente que l’empyème sous-dural peut survenir ; il peut aussi s’inscrire comme une complication tardive (10-15 jours) d’une sinusite bactérienne profonde (ethmoïde, sphénoïde, mastoïde), ou plus rapidement par érosion du mur osseux postérieur du sinus frontal… (ce qui a dû être probablement le cas ici). • Les signes neurologiques qui peuvent être rencontrés sont nombreux — hypertension intracrânienne, troubles de la conscience, hémiplégie syndrome confusionnels convulsions, aphasie dysarthrie, diplopie, paralysie du III intrinsèque, du V, VI, rétrécissement du champ visuel —, mais c’est surtout leur survenue en climat infectieux qui est le signe le plus évocateur du diagnostic, au même titre qu’une méningite purulente. • La ponction lombaire est a priori contre-indiquée en cas de suspicion d’ESD dans un contexte d’HTIC, mais elle serréalisée avec les précautions habituelles (soutien hémodynamique, position couchée, volume de prélèvement limité) en cas de doute sur une méningite, ou après un scanner réalisé en urgence. • Du fait de l’extension de la vaccination contre Hæmophilus influenzae chez l’enfant, c’est le Streptococcus pneumoniae qui est le principal responsable ; toutefois, comme toujours, le staphylocoque et les anaérobies peuvent être en cause, ce qui justifie, en l’absence de données bactériologiques, une antibiothérapie couvrant les trois germes. • L’antibiothérapie adaptée peut suffire à guérir l’ESD. L’abord neurochirurgical se discute en fonction de l’évolution clinique, de la taille de l’empyème surveillée par TDM (plus de 1,5 cm de diamètre ou d’épaisseur), associée à l’évacuation d’une collection extracrânienne sous-cutanée ou sinusienne éventuellement présente.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :