Nutrition
Publié le 04 sep 2011Lecture 16 min
Lutte contre l’obésité infantile en France : on avance…
P. LE TOUZÉ, Service Endocrinologie, Diabétologie, Nutrition – Hôpital de Dreux ; président du REPOP-RD
Après le PNNS 1 (1), le PNNS 2 (2) a été lancé avec l’accord de la Société française de pédiatrie(3), mais un certain nombre de critiques se font entendre, mettant en doute l’efficacité et le bien-fondé de ce plan. L’auteur souhaite ici donner son avis en tant que pédiatre de terrain. Le PNNS 1 (2001-2005) s’est adressé aux adultes et aux enfants. La campagne de lutte contre l’obésité infantile a véritablement démarré en novembre 2003 avec la lettre du ministre de la Santé(4) adressée à tous les médecins et professionnels de santé, suivie de toutes les plaquettes explicatives (5) indispensables. Nous disposons donc de 7 ans de recul, ce qui est peu pour une nouvelle maladie à suivre à long terme.
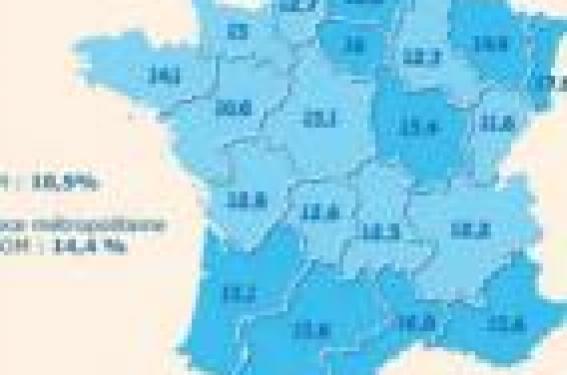
Rappel des faits Dans les années 60, la prévalence (nombre de cas estimés) de l’obésité infantile ou d’enfants en surpoids âgés de 5 à 12 ans est de 3 % en France. En 1980, le chiffre double. À cette époque, les pédiatres et les généralistes s’intéressent peu au problème. En 1990, on est déjà à 10 % et les choses commencent à bouger. Une femme médecin épidémiologiste et chercheuse française à l’Inserm, Marie-Françoise Rolland- Cachera(6) démontre que l’indice de Quetelet ou IMC est un bon reflet de l’adiposité et le meilleur critère diagnostique et pronostique de l’obésité chez l’enfant. Elle met au point les courbes de corpulence chez l’enfant, lesquelles apparaissent dans les carnets de santé à partir de 1995. Parallèlement, une petite poignée de pédiatres spécialisés décident d’ouvrir des consultations d’enfants obèses ou en surpoids un peu partout en France dans quelques hôpitaux. Ce sont des précurseurs : P. Tounian à l’Hôpital Trousseau, où il met au point une consultation pluridisciplinaire ; C. Ricour à l’hôpital Necker- Enfants Malades, qui est chargé par le ministre de mettre sur pied des réseaux (REPOP, Réseaux de prévention et de prise en charge de l’obésité pédiatrique) (7) ; M.-D. Frelut à l’Hôpital Robert Debré et à Margency, où elle a acquis une bonne expérience ; P. Bougnères à l’hôpital Saint-Vincent-de-Paul. À Nancy, M. Vidailhet fait déjà un important travail de prévention et de prise en charge. D’autres s’impliquent à Besançon, Dijon, Grenoble, Lille, Toulouse… Mais c’est pourtant un médecin d’adultes qui va faire avancer très vite les choses, le Dr Jean-Michel Borys, qui avec son « étude d’intervention préventive » à Fleurbaix et Lavantie, va démontrer qu’en moins de dix ans, avec des moyens simples mais très coordonnés, on peut stopper la courbe ascendante d’obésité infantile en France (8). Le gouvernement est convaincu et décide d’inclure l’obésité infantile dans son PNNS et de lancer la campagne de prévention et de lutte contre l’obésité infantile fin 2003. La prévalence de l’obésité se situe alors entre 12 et 16 % selon les régions (figure 1). Mise en place de la prévention et de la prise en charge des enfants obèses ou en surpoids Les courbes de corpulence ont dû être réactualisées. Pour des raisons de normes internationales, on décide qu’au-dessus du 97e percentile, l’enfant est considéré comme atteint d’une obésité de degré 1, ce qui est déjà discuté et contesté par certains « obésiologues », qui préfèrent utiliser le terme de « surpoids », beaucoup moins culpabilisant pour les enfants et leurs familles. Figure 1. Répartition de la proportion d'enfants de 5 à 6 ans en surpoids en France. Données Dress 2003. C’est également mon avis. Au-delà d’un seuil établi par l’International Obesity Task Force, une 2e courbe définit l’obésité de degré 2. Ensuite, il faut mettre en place une prévention sur le terrain avec les acteurs locaux : politiques et élus locaux, Éducation nationale, diététiciens et, bien entendu, le corps médical dans son ensemble, généralistes, pédiatres, hospitaliers et libéraux, médecins de santé publique, etc. C’est lourd et compliqué et cela dépend des moyens de chaque région. Des consultations spécialisées s’ouvrent un peu partout dans chaque CHU, dans chaque hôpital de préfecture et ou de souspréfecture et en ville. Des réseaux REPOP(7) s’ouvrent peu à peu grâce à l’action du Pr C. Ricour. Le programme EPODE (Ensemble, prévenons l’obésité des enfants) s’étend à d’autres villes(9). Des congrès, des réunions, des EPU, un DU d’obésité infantile (P. Tounian) permettent aux professionnels de santé de se mettre à niveau. L’expérience d’un pédiatre de terrain Mon itinéraire personnel se fait un peu par hasard. En mai 2003, responsable du service de pédiatrie de l’hôpital de Dreux depuis 28 ans, et à quelques mois de la retraite, je m’intéressais peu à ce problème. Je suis alors contacté par Claude Ricour qui réussit à me convaincre de me lancer dans le combat et de créer un réseau local (REPOP - R.D. [région drouaise]). Grâce aux lois Fillon, je peux continuer à travailler après ma retraite. L’accord du directeur de l’hôpital et de deux hôpitaux de proximité (Houdan et Verneuilsur- Avre) obtenu, une consultation d’obésité infantile a pu être ouverte. Enfin, j’entends parler de la création d’un DU d’obésité infantile à l’hôpital Trousseau et m’y inscris. Les cours sont très bien faits et nous apprennent pratiquement tout en théorie et en pratique sur cette « maladie ». Nous sommes une quarantaine « d’étudiants » venus de toute la France et parfois de loin (La Réunion), 90 % sont des médecins, et tous très motivés. En janvier 2004, je commence mes consultations – trois matinées par semaines. Les enfants viennent au début par le bouche-àoreille, puis peu à peu, sont adressés par leur médecin traitant généraliste, parfois par un pédiatre, un médecin PMI ou une infirmière scolaire. Le milieu socioéconomique de ces enfants est souvent défavorisé, ce qui est classique. La première consultation (10) est longue, car il faut beaucoup écouter, expliquer, déculpabiliser et surtout jauger la motivation de l’enfant et de sa famille sans laquelle rien ne peut se faire. Figure 2. La prévalence du surpoids chez les enfants de 5 à 11 ans augmente partout. Compilation des enquêtes nationales réalisées en Europe depuis les années 60. La comparaison des résultats est rendue difficile par les différents modes d'enquêtes utilisés. Certains pays, comme la France, usent en effet de questionnaires pour évaluer la prévalence de l'obésité, alors que d'autres mesurent directement l'indice de masse corporelle. Une lettre de motivation est demandée, un dossier médical REPOP est à remplir, quelques plaquettes explicatives sont à lire et relire à la maison, et surtout la tenue d’un cahier alimentaire précis et complet est demandée pendant une période de 15 jours, notifiant aussi les activités physiques. L’enfant est revu 1 mois après et l’on met sur pied ensemble, enfant, parents et médecin, une véritable feuille de route à suivre au quotidien. Le programme est simple : corriger les principales erreurs alimentaires et faire bouger l’enfant une demi-heure tous les jours et un peu plus les week-ends, vacances et jours fériés. Mais en pratique, c’est souvent compliqué et très dur pour l’enfant et sa famille. Une consultation avec une diététicienne (gratuite à hôpital de Dreux) est souvent utile. Une consultation psychologique est rarement nécessaire. L’enfant est revu en consultation tous les mois la première année, ensuite moins souvent selon les résultats. Sur le plan local, dans L’Eure-et- Loir et les départements voisins, je suis souvent sollicité pour parler d’obésité, sujet mal connu : EPU locaux, associations familiales, presse locale et radio locale… Mais au bout de quelques mois, j’ai l’impression que tout ce tapage médiatique national et local n’a guère d’impact sur la population, perturbée par un problème complexe, qui gêne tout le monde, qui préfère pratiquer la politique de l’autruche. Après ces années d’efforts, l’heure est au bilan des PNNS 1 et 2. Résultats de la campagne (3) D’après les premières évaluations du PNNS 1, les résultats sont encourageants : les enquêtes de consommation montrent une amélioration du comportement alimentaire des enfants et une stabilisation de la prévalence de l’obésité infantile, ce qui est nouveau. C’est également l’avis du Comité de nutrition de la Société française de pédiatrie (3), d’où la décision de reconduire le PNNS pour 5 ans (2006-2010). Nous sommes en 2011, et le bilan du PNNS 2 a été rendu public (12). Ce bilan est mitigé, avec principalement une remise en cause de la gouvernance du programme et des résultats inégaux selon les actions menées et les secteurs visés (encadré) Résultats personnels Sur les 400 enfants vus en consultation « obésité », les trois quarts sont en simple surpoids et un quart sont obèses. La moitié ont été perdus de vue au bout de quelques mois (on imagine facilement les causes). Voici les résultats que nous avons obtenus : – 10 % ont de bons résultats, avec chute vertigineuse de leur courbe d’IMC et normalisation au bout d’une année scolaire, parfois moins, et surtout absence de rechute. Ce sont surtout des enfants de 7 à 8 ans, très motivés, avec des familles motivées, qui ont tout compris et ont une grande force de caractère. C’est le côté le plus valorisant de notre métier ; – 30 % ont une stabilisation de leur courbe d’IMC, mais on arrive difficilement à leur faire perdre de la masse grasse (que l’on mesure cliniquement par le tour de taille et le périmètre brachial) ; – 10 % sont en échec rapide ; ils sont alors généralement adressés à une consultation de CHU. Pour simplifier, il existe quatre grandes causes d’obésité, chacune manifestement présente chez un quart des enfants : l’hérédité apparemment évidente pour certains enfants, les autres causes étant les erreurs alimentaires, la sédentarité ou les causes environnementales. Il est possible que la génétique puisse intervenir beaucoup plus, mais c’est à la recherche de le démontrer. Cas clinique Loriane, petite fille de 8 ans et demi, est vue pour la première fois en consultation à l’hôpital en septembre 2009, adressée par son médecin traitant pour un excès pondéral. On relève quelques antécédents familiaux de surpoids, avec un IMC à la limite supérieure de la normale chez son grand-père et ses deux parents. Sa soeur de 12 ans a un IMC normal. Loriane est en pleine forme, son examen clinique est normal. Mais son IMC est à 24, donc dans la zone d’obésité de degré 2 sur la courbe de corpulence. Elle travaille bien à l’école, mais semble un peu triste, mutique et au bord des larmes. Elle est revue en consultation un mois plus tard. Son cahier alimentaire montre des erreurs classiques : les petits-déjeuners sont insuffisants et les goûters excessifs (biscuits, croissanterie, gâteaux, pâtes à tartiner), trop de grignotages et trop de boissons sucrées bues quotidiennement. Elle bouge peu (1 heure par semaine à l’école) et passe 3 heures par semaine devant la télévision ou les jeux vidéos. Sa lettre de motivation est tout à fait classique : elle parle de moqueries à l’école, exprime sa tristesse de ne pouvoir fermer ses robes et ses pantalons, etc. Loriane semble très motivée. Les principales erreurs alimentaires sont alors pointées et corrigées. Loriane est encouragée à bouger plus au quotidien (corde à sauter ou du vélo d’appartement pendant 20 minutes en rentrant de l’école). Elle est revue régulièrement en consultation, tous les 2 à 3 mois. Son IMC chute de façon spectaculaire (figure) et à la 7e consultation, sa corpulence est redevenue normale avec un IMC à 19,5 à l’âge de 9 ans et demi. Après 14 mois d’efforts au quotidien, qui avec du recul n’ont pas été le « bagne » (ni pour les parents, ni pour l’enfant), Loriane a perdu 5 points d’IMC, 2 cm de périmètre brachial et 5 cm de tour de taille. Loriane fait partie des 10 % de bons résultats d’une série de 400 à 450 enfants vus en consultation pour obésité infantile à l’hôpital de Dreux depuis 5 ans et demi. Normalement, Loriane devrait être suivie en consultation une à deux fois par an. La prévention est-elle bien faite ? Même si la campagne de prévention semble bien faite, il est encore difficile de motiver les acteurs de santé. Les médecins généralistes et les pédiatres sont de plus en plus rares, et ce surcroît de travail pour lequel ils n’ont pas forcément été formés pèse sur leur motivation. Il faut donc les convaincre et surtout les former sans leur faire perdre de temps. L’Éducation nationale, après avoir un peu traîner les pieds au sujet de la collation de 10 h en milieu scolaire (11) a fini par s’adapter, et en avril 2004, les députés ont voté un amendement sur les distributeurs de confiseries et de sodas dans les collèges et lycées, suivi ensuite par le Sénat. À l’école, les repas dans les cantines sont dans l’ensemble tout à fait corrects, sous la responsabilité du Conseil général. L’industrie de l’agro-alimentaire fait des efforts louables pour améliorer la qualité des produits et suit dans l’ensemble notre combat. Seul le public n’est pas très motivé ; il faudrait donc modifier et accentuer la pression médiatique. Les réseaux REPOP sont tout à fait utiles, mais de fonctionnement un peu lourd sur le plan administratif. On peut les modifier. Certaines recommandations du PNNS sont certes justes sur le plan théorique, mais discutables et à revoir en fonctions des contextes ; par exemple : – « fruits et légumes au moins 5 par jour » : pour les plus défavorisés, ce sont des aliments chers. Les jeunes femmes qui travaillent n’ont guère le temps d’éplucher et de cuisiner les légumes. Elles peuvent avoir recours aux conserves ou aux surgelés. Mais une politique de baisse du coût de ces aliments serait préférable ; – « Activité physique : au moins l’équivalent de 30 minutes de marche rapide chaque jour ». C’est impossible chez les petits enfants de moins de 7 ans. On peut conseiller la corde à sauter, la danse, la descente et la montée des escaliers. Chez les plus grands, les activités physiques en salle sont payantes (piscine, salles de sports) et il faut les accompagner. On peut leur conseiller, au moins pendant les mois d’hiver, de pratiquer une activité physique quotidienne à la maison durant 20 minutes (vélo d’appartement ou équivalent), mais c’est dur et peu gratifiant. PNNS 2 à l’heure du bilan : des objectifs partiellement atteints Au terme du PNNS 1 (2005), la volonté d’agir sur la nutrition comme un des déterminants pour le maintien de l’état de santé de la population était intacte et partagée. Il a donc été décidé de reconduire le programme pour 5 ans (PNNS 2). L’avancement pratique du programme ayant pris du retard, le PNNS 2, tout en conservant les mêmes objectifs nutritionnels prioritaires, s’est doté d’une nouvelle gouvernance. Toutefois, il semble que cette nouvelle gouvernance n’ait pas été en mesure de faire mieux prendre en compte les grandes préoccupations de santé publique du domaine de la nutrition, comme l’obésité, en particulier chez les populations pauvres et/ou précaires, ou d’élargir ses modes d’action à la prévention de la sédentarité ou à la promotion de l’activité physique. « De plus, la mission a été gênée dans son travail d’enquête par l’absence d’essai de définition d’indicateurs susceptibles d’aider à l’évaluation du programme, ainsi que par une rédaction évolutive du programme depuis 2006. » Le PNNS a fait naître de nombreuses initiatives locales. « L’ensemble de ces actions constitue un formidable laboratoire d’expérimentation en vraie grandeur, même si la démarche incitative des appels à projets, largement utilisée, a pu laisser des territoires sans projets ou des populations orphelines. Cependant, la quasi-inexistence des évaluations, et surtout le faible nombre de personnes touchées par ces actions ont conduit à un faible impact collectif, au moins apparent. » Concernant le volet « communication » du PNNS, si les slogans « manger – bouger » ou « 5 fruits et légumes par jour » ou « moins gras moins salé moins sucré » sont devenus des repères connus, ils ne sont pas forcément adaptés à ceux à qui ils sont destinés en priorité. « Certaines actions, comme l’élaboration de bonnes pratiques pour le traitement chirurgical de l’obésité morbide, ont connu un avancement globalement satisfaisant et en conformité avec leur échéancier. En revanche, l’absence de systématisation du repérage du surpoids et de l’obésité en consultations d’enfants, et le retard dans la mise en place de réseaux de prise en charge des enfants ou des adultes obèses, ainsi que, dans une moindre mesure, le report d’élaboration de bonnes pratiques de prise en charge multidisciplinaire de l’obésité n’ont pas présenté de réels progrès... » « Les objectifs nutritionnels du PNNS ont été inégalement atteints. Concernant l’obésité, la réduction de 20 % de la prévalence du surpoids et de l’obésité n’est pas obtenue, bien qu’il soit constaté chez les adultes une relative stabilité du surpoids. En revanche, chez les enfants, il y a une stabilité de la prévalence du surpoids et de l’obésité. La question qui reste la plus préoccupante, tant chez les adultes que chez les enfants, est celle des personnes de milieux socio-économiques défavorisés, chez lesquelles l’épidémie d’obésité continue de progresser : ce constat fait émettre de fortes réserves sur le caractère adapté et le niveau d’intensité des actions engagées par le PNNS, même si ses fondements restent solides en termes de santé publique. » Dr Laurent Sicsic D’après le Rapport d’évaluation du PNNS 2 2006-2010 (avril 2010) http://www.ladocumentationfrancaise.fr/rapports-publics/104000214/index.shtml Conclusion Les résultats du PNNS sont à confirmer. D’ici là, il ne faut surtout pas relâcher les efforts pour améliorer la prévention, la prise en charge et la recherche. La lutte contre l’obésité infantile est un travail de longue haleine qui va occuper toute la société pendant de nombreuses décennies à venir. Toutes les méthodes sont bonnes s’il y a des résultats et peu d’effets secondaires (« primum non nocere »), mais dans l’ensemble, il faut constater que tous les médecins font à peu près la même chose à quelques détails près.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :





