Publié le 01 déc 2009Lecture 10 min
Les acnés difficiles
E. GUIGNÉ, Paris
Les acnés difficiles sont des acnés sévères, résistantes aux traitements, récidivantes et/ou cicatricielles. Les acnés fulminans et conglobata en font partie car elles se distinguent par leur gravité et leur évolution constamment cicatricielle. D’autres types d’acné, moins graves, peuvent également être classées parmi les acnés difficiles : l’acné de la femme adulte et l’acné sur peau noire, souvent résistantes au traitement et parfois cicatricielles.
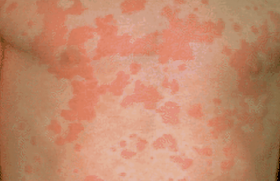
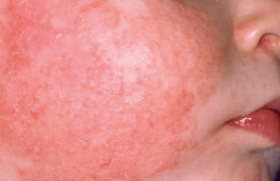
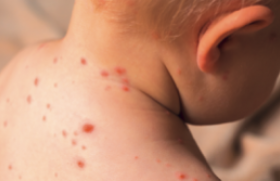
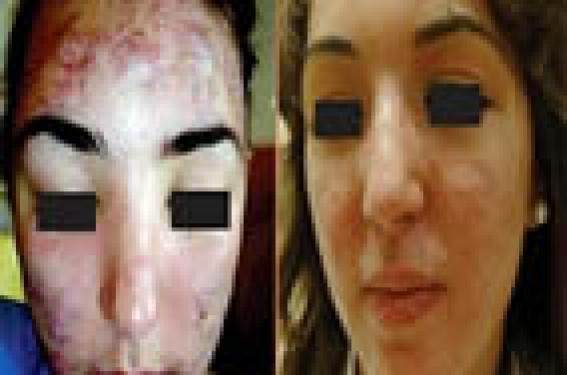
Acnés conglobata et fulminans Les acnés conglobata et fulminans sont des urgences dermatologiques. L’acné fulminans s’accompagne de signes généraux qui doivent motiver la mise en place d’un traitement rapide, une surveillance rapprochée et parfois une hospitalisation. De plus, l’évolution est constamment cicatricielle et doit être limitée par la mise en route rapide d’un traitement. Les acnés conglobata et fulminans sont des urgences dermatologiques. L’acné conglobata ou acné nodulaire se caractérise par la présence de nodules inflammatoires suppuratifs et abcédés du visage. L’extension au tronc est constante. L’évolution se fait vers des cicatrices déprimées ponctuées par des brides, parfois chéloïdes, en particulier sur les épaules. Figure 1. a. Acné fulminans chez une patiente de 16 ans. b. Séquelles cicatricielles chez la même patiente après un traitement de 1 an. L’acné fulminans touche avec prédilection les malades de sexe masculin. Elle est définie par la présence de nodules purulents, hémorragiques, ulcérés, parfois nécrotiques. Elle s’accompagne de signes généraux d’apparition aiguë : fièvre d’allure septique à 39 à 40°C, arthralgies, myalgies, altération de l’état général, érythème noueux, hyperleucocytose. L’acné fulminans peut apparaître au début d’un traitement par isotrétinoïne, surtout si celui-ci est commencé à forte dose sur une acné très inflammatoire. Prise en charge La prise en charge comprend un traitement par voie locale et un traitement général, ainsi qu’une surveillance rapprochée de l’évolution des lésions. En cas de signes généraux importants, une hospitalisation est nécessaire pour surveillance et mise en route d’un traitement par voie intraveineuse. Traitement local • La chirurgie des nodules purulents est fondamentale. Elle se pratique sous anesthésie locale par crème anesthésiante et/ou Xylocaïne ® et consiste en une ouverture et un vidage des lésions purulantes. Plusieurs séances sont nécessaires. Le but étant de « nettoyer le terrain » le plus possible avant de débuter le traitement par isotrétinoïne. • Les dermocorticoïdes (classe I) sur les nodules permettent d’atténuer l’inflammation locale. • L’érythromycine ou la clindamycine topiques peuvent également être associées en application locale sur les nodules. Traitement général • Le traitement par voie générale comprend une antibiothérapie IV ou per os par pristinamycine (Pyostacine®) ou amoxicilline/ acide clavulanique (Augmentin®) débutée rapidement en cas de signes généraux ou en cas d’inflammation locale importante. Au bout de 10 à 15 jours, un relais doit être fait avec une antiobiothérapie qui pourra être poursuivie plusieurs semaines en association avec l’isotrétinoïne. Le choix peut se faire entre l’érythromycine ou une association de clindamycine (Dalacine®) et rifampicine (Rifadine®) dont l’efficacité a été démontrée sur les lésions inflammatoires suppurées dans l’hidrosadénite suppurative. • Une corticothérapie per os est également débutée rapidement, à la dose de 0,5 à 1 mg/kg/j. Elle a pour but de diminuer l’inflammation locale et de traiter les signes généraux. Elle sera diminuée progressivement au fur et à mesure que le traitement par isotrétinoïne sera augmenté. • Une contraception orale sera mise en route en vue du traitement par isotrétinoïne chez les jeunes filles. • L’isotrétinoïne ne sera commencée que lorsque les nodules suppurés auront été vidés chirurgicalement, les signes généraux auront disparu et l’inflammation locale aura diminué sous antibiotiques et corticoïdes. L’isotrétinoïne est débutée à faible dose : 5 à 10 mg/jour. Les doses sont augmentées progressivement, au fur et à mesure que les doses de cortisone sont diminuées. L’antibiothérapie peut être poursuivie les premières semaines de traitement. Cela nécessite une surveillance rapprochée et une adaptation du traitement tous les 10 à 15 jours. Les précautions d’usage de l’isotrétinoïne seront respectées, en particulier la surveillance biologique. La dose totale cumulée d’isotrétinoïne est comprise entre 120 et 150 mg/kg/j(1). La durée du traitement est souvent d’un an. • Une psychothérapie de soutien est parfois nécessaire. Traitement des cicatrices Le traitement des séquelles cicatricielles sera envisagé à distance du traitement par isotrétinoïne : 6 mois à 1 an après la fin du traitement. Le traitement de choix, en cas de cicatrices importantes, est un relissage au laser CO2 impulsionnel ou laser Erbium:YAG. Si les cicatrices sont profondes, le traitement laser sera précédé d’un relèvement des cicatrices au punch. Au cas par cas, d’autres techniques pourront être discutées, seules ou en association aux techniques précédentes : lasers fractionnés ablatifs ou non ablatifs, lampe intense pulsée, peeling. Acné de la femme adulte Figure 2. Acné physiologique chez une femme adulte. L’acné de la femme adulte est fréquente (41 % des femmes)(2) et de sévérité légère dans 80 % des cas. Elle est résistante aux traitements et traînante. Dans 71 à 97 % des cas, elle est excoriée. Dans la moitié des cas, elle a une évolution cicatricielle(2,3). L’acné de la femme adulte touche souvent le bas du visage, la région mentonnière et mandibulaire, et le torse. On distingue deux types d’acné chez la femme adulte : – l’acné physiologique, définie par la présence de 2 à 3 boutons en permanence, touchant 24 % des femmes adultes ; – l’acné clinique caractérisée par des papulo-pustules plus nombreuses atteignant 17 % des femmes(1). Facteurs prédisposants et déclenchants (3,4) Une peau grasse ou mixte est retrouvée dans 85 % des cas. L’acné de la femme adulte s’associe à des signes cliniques d’hyperandrogénie dans 37 % des cas. Le tabac est un facteur aggravant surtout pour les lésions rétentionelles. Le stress est rapporté par 43 % des patientes. Dans 70 % des cas, l’acné a une recrudescence prémenstruelle. On note des antécédents familiaux d’acné post-adolescence chez 50 % des patientes et 35 % des patientes n’ont pas eu d’acné dans l’adolescence. Prise en charge Il faut chercher, par l’examen clinique, des signes d’hyperandrogénie. En cas d’hyperandrogénie clinique, un bilan biologique et une échographie ovarienne sont nécessaires. L’interrogatoire devra rechercher une prise médicamenteuse, une contraception orale trop androgénique, un stérilet avec progestatif de synthèse ou un implant. Le traitement de l’acné de la femme adulte pose souvent un problème puisqu’il s’agit d’une acné physiologique ou minime et que le traitement local seul est souvent insuffisant. Figure 3. Acné excoriée chez une femme adulte. • En plus des traitements locaux classiques, il est important de conseiller des cosmétiques doux et non irritants, des émollients adaptés, et d’autoriser le maquillage. • Le traitement par cyclines est efficace, mais l’acné récidive toujours à l’arrêt. • L’isotrétinoïne est efficace, en cure, mais il y a parfois des récidives : 83 % de rémission complète et 17 % de rémission partielle( 5). • Le gluconate de zinc est peu efficace (environ dans 30 % des cas) et a des effets secondaires gastro-intestinaux fréquents. • Les traitements hormonaux sont à proposer en première intention en cas d’hyperandrogénie ou en cas de résistance à d’autres traitements. Il faut alors prescrire un estroprogestatif avec progestatif ayant un pouvoir androgénique faible, type acétate de cyprotérone (Diane 35®) ou drospirénone (Jasmine®, Jasminelle®) ou un antiandrogène : l’acétate de cyprotérone (Androcur®). • La microchirurgie et les peelings n’ont pas bénéficié d’une évaluation méthodologique mais jouissent d’un consensus professionnel. • L’efficacité des lasers et des lampes dans l’acné (LCP, KTP, 1 450 nm, 1 320 nm) a fait l’objet de peu d’études (7 randomisées), pour l’instant il n’y a pas de conclusion possible. La photothérapie dynamique semble plus efficace à court et moyen terme sur lésions inflammatoires, mais c’est une technique contraignante, douloureuse, pour laquelle on se pose la question d’un risque carcinologique. En conclusion, le traitement de l’acné de la femme adulte est difficile. Il faut savoir s’adapter à chaque cas, alterner et combiner les traitements, ne pas avoir peur de l’isotrétinoïne, et savoir prescrire les nouveaux traitements quand rien ne marche, même s’il n’existe pas beaucoup de preuve… Acné sur peau noire L’acné sur peau noire est fréquente. Il s’agit le plus souvent d’une acné inflammatoire. Elle induit fréquemment des cicatrices pigmentées qui ont le plus souvent le motif de consultation, plus que l’acné ellemême. Il faut rechercher une acné cosméto-induite ou cortico- induite par des préparations dépigmentantes(6). Traitement Le traitement est le même que sur peau blanche avec quelques particularités. Figure 4. a. Cicatrices chéloïdes post-acné sur peau noire. b. Évolution favorable chez le même patient après traitement par 3 séances de lampe intense pulsée. Traitements locaux Le peroxyde de benzoyle est particulièrement efficace sur la composante inflammatoire. Les rétinoïdes topiques (vitamine A acide, adapalène) sont actifs sur l’acné rétentionnelle et sur les séquelles pigmentaires. À noter des résultats intéressants également avec le tazarotène 0,1 % topique sur la composante rétentionnelle et pigmentaire (7). Il faut tenir compte du fait que les traitements locaux sont souvent moins bien tolérés. Il faut espacer l’application des topiques irritants et les administrer en petite quantité. Traitements généraux Les tétracyclines sont efficaces dans les acnés inflammatoires. Il y a une contre-indication formelle aux minocyclines chez les patients noirs car des cas de syndromes d’hypersensibilité mortels ont été décrits. L’isotrétinoïne est à prescrire selon les modalités classiques dans les acnés nodulaires. Traitement des séquelles cicatricielles Les rétinoïdes topiques, les préparations dépigmentantes ainsi que les peelings superficiels aux AHA peuvent améliorer les cicatrices pigmentaires. Une photoprotection est à recommander, même si elle est, en pratique, rarement respectée. Les cicatrices chéloïdes du visage, du dos et du thorax sont plus fréquentes. Des traitements combinés associant la chirurgie, la compression par pansements hydro-colloïdes, l’injection intralésionnelle de corticoïdes et des séances de lampe intense pulsée peuvent permettre de les réduire. Conclusion L’acné représente un motif de consultation très répandu en ville (7,1 % des consultations), c’est l’un des quatre diagnostics les plus fréquents vus en ville (8). Il s’agit d’une maladie qui peut se présenter sous des aspects cliniques très différents pour lesquels il faut savoir adapter la prise en charge.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :