Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 15 aoû 2011Lecture 8 min
La boiterie aiguë de l’enfant : apport de l’imagerie
S. FEREY Service de radiopédiatrie, Hôpital universitaire de Genève, Suisse
La boiterie est un symptôme fréquent, posant un problème diagnostique différent en fonction de l’âge du patient. Le fil chronologique sera conducteur pour bâtir une stratégie d’imagerie et proposer le bon examen au bon moment. L’objectif de cet article est de hiérarchiser les différents examens d’imagerie pour arriver au diagnostic : traumatisme, pathologie infectieuse ou inflammatoire, lésion osseuse focale tumorale, etc.
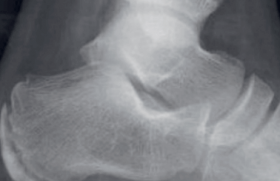
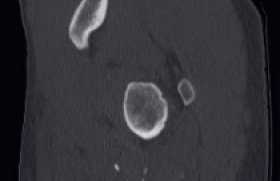
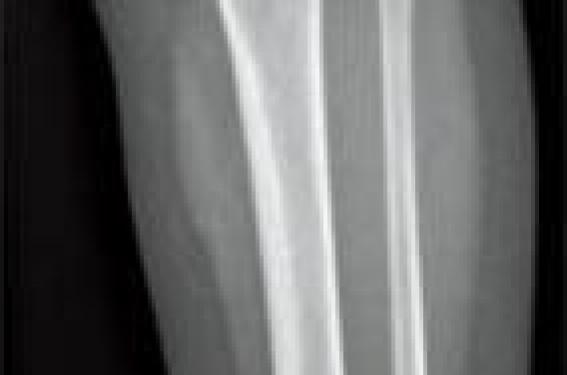
Affirmer la boiterie, en fonction de l’âge Il faut différencier la boiterie du trouble de la démarche (souvent bilatéral et en rapport avec l’évolution de la morphologie des membres inférieurs). Un trouble de la démarche peut également être le signe d’appel d’une pathologie neuromusculaire. L’examen clinique doit être rigoureux, associé à un bon interrogatoire pour proposer une orientation diagnostique. Entre 1 an et 3 ans Figure 1. Enfant de 18 mois. Radiographie de jambe gauche de face : fracture spiroïde du tibia. Il s’agit de la tranche d’âge qui pose le plus de problème. La boiterie est le plus souvent associée à une douleur dont l’origine reste à préciser : jambe, pied, rachis, hanche ? Figure 2. Enfant de 6 ans. Échographie de hanche : épanchement intraarticulaire, synovite aiguë transitoire. Deux étiologies dominent : les infections ostéoarticulaires et les fractures du tibia. La manoeuvre de torsion tibiale aide à orienter le diagnostic vers une fracture du tibia. Le tableau classique est un traumatisme parfois passé inaperçu, au toboggan ou dans un lit à barreaux. Le bilan radiologique initial comprendra donc un cliché de bassin de face et en incidence de Lauenstein (dite « en grenouille ») et un cliché de jambe de face et de profil. La fracture spiroïde du tibia est, la plupart du temps, facilement diagnostiquée, mais des traits de fractures très fins (fracture en cheveu) (figure 1) peuvent passer inaperçus, et c’est seulement l’apparition d’appositions périostées à 10 jours qui permet de confirmer le diagnostic. Les radiographies de bassin permettent de dépister une lésion osseuse constituée. L’échographie à cet âge n’a d’intérêt que pour localiser la douleur à la hanche, si on retrouve un épanchement. Quand le bilan radiologique initial est normal, le problème reste entier. Le schéma classique propose de réaliser une scintigraphie osseuse : atteinte du rachis, du bassin, du membre inférieur ? L’imagerie en coupe est ensuite réalisée sur le site lésionnel. La modification du parc des installations IRM ces dernières années permet aujourd’hui de proposer une alternative. On peut réaliser une IRM d’emblée en utilisant un large champ de vue permettant, en une acquisition, d’étudier le rachis lombaire et le bassin. Dans cette tranche d’âge, les infections ostéoarticulaires dominent. L’IRM est indispensable pour faire le diagnostic, localiser l’atteinte, mettre en évidence un abcès, et finalement guider la prise en charge chirurgicale. Attention, une maladie inflammatoire (arthrite juvénile) peut se révéler à cet âge. Entre 3 et 10 ans Figure 3. IRM pelvienne coupe coronale T1 fat sat après injection de gadolinium : ostéomyélite de la synchondrose. Le bilan initial comprend toujours des clichés simples de bassin de face et en incidence de Lauenstein, et une échographie de hanche pour rechercher un épanchement intra-articulaire ; il ne faut jamais se passer des radiographies pour ne pas méconnaître une lésion osseuse. ● Situation 1 : les radiographies initiales sont normales, l’échographie montre un épanchement Dans ce cas, le diagnostic probable est une synovite aiguë transitoire (figure 2), affection aiguë unilatérale plus fréquente chez le garçon. La douleur peut être projetée au genou. La guérison est de règle ; en l’absence de régression rapide des symptômes, il faut refaire un bilan radiologique à 6 semaines, car l’ostéochondrite de hanche peut initialement se présenter sous la forme d’une synovite aiguë transitoire. Il s’agit d’une nécrose ischémique de la tête fémorale, retentissant sur le cartilage de croissance du col fémoral et de la tête. L’évolution est lente pouvant durer 3 ans, avant une phase de remodelage. L’IRM à tous les stades est l’examen le plus performant. L’atteinte peut être bilatérale, la prédominance masculine est nette. ● Situation 2 : les radiographies sont normales, l’échographie ne montre pas d’épanchement Dans ce cas, une IRM sera réalisée ; en effet, certaines structures anatomiques (sacrum, os iliaque) sont mal analysées sur les clichés standards. La synchondrose ischiopubienne peut avoir un aspect hypertrophié hétérogène, qu’il ne faut pas prendre à tort pour une lésion. Attention toutefois à ne pas méconnaître les lésions infectieuses (ostéomyélite de la synchondrose ilio-ischio-pubienne [figure 3]) ou traumatiques pelviennes. Figure 4. Enfant de 4 ans. Radiographie du bassin de face (A) et incidence de Lauenstein (B) sur laquelle on visualise une image de coup d’ongle de l’épiphyse fémorale supérieure droite : stade précoce d’une ostéochondrite de hanche. ● Situation 3 : les radiographies sont anormales Il peut y avoir des signes osseux d’une lésion tumorale, infectieuse, ou d’une ostéochondrite primitive. Toutes les tumeurs osseuses peuvent se révéler par une boiterie. Les lésions agressives sont souvent évocatrices d’emblée sur les radiographies standards avec une zone lytique irrégulière, rupture de la corticale et réaction périostée. Une IRM est indiquée en urgence dans ce cas pour faire le bilan locorégional de la lésion avant la biopsie chirurgicale. Entre 5 et 15 ans, les deux principales tumeurs osseuses primitives malignes sont l’ostéosarcome et le sarcome d’Ewing. Un « coup d’ongle » à l’angle supéro-externe de la tête fémorale fait évoquer une ostéochondrite primitive (figure 4). Une lacune épiphysaire fait évoquer un chondroblastome. Un pincement de l’interligne articulaire coxo-fémoral sera plus en faveur d’une pathologie articulaire (arthrite juvénile). Après 10 ans Figure 6. Enfant de 6 ans. IRM de coupe sagittale T1 fat sat après injection de gadolinium : atteinte des corps vertébraux L3-L4 et du disque, inflammation des tissus mous périvertébraux : spondylodiscite. ● En plus des étiologies citées pour le groupe d’âge précédent, il faut retenir le glissement épiphysaire, ou épiphysiolyse. Il s’agit d’un glissement progressif ou aigu de l’épiphyse fémorale supérieure sur le col. Elle survient souvent en fin de croissance, moment où la physe (cartilage de croissance) est plus fragile, en période prépubertaire. C’est une pathologie trop souvent méconnue, le traitement est simple s’il est réalisé précocement, mais le délai moyen de prise en charge chirurgicale est encore long ; ce retard expose au risque de nécrose de la tête fémorale. Le bilan radiologique comprend les clichés de bassin de face et en incidence de Lauenstein permettant d’avoir une vision bilatérale (figure 5). Sur l’incidence de profil, le glissement est plus évident. Le CT-scan peut être réalisé pour évaluer le degré d’épiphysiodèse et mesurer précisément l’angle tête-col. L’IRM devient l’outil de choix, non irradiant, permettant de mesurer l’angle de bascule et de montrer les zones d’épiphysiodèse, et surtout d’éventuels signes précoces d’atteinte controlatérale avant la prise en charge chirurgicale. Figure 5. Enfant de 13 ans. Radiographie de bassin (incidence de Lauenstein) : épiphysiolyse. Dans cette tranche d’âge, on retrouve également les étiologies tumorales, et l’imagerie en coupe à toute sa place. Le pic d’incidence du sarcome d’Ewing se situe entre 10 et 15 ans. Les os du pelvis sont un site lésionnel fréquent. Le principal diagnostic différentiel est l’ostéomyélite. En effet, le sarcome d’Ewing peut s’accompagner de fièvre, et du point de vue radiologique, il s’agit d’une lésion lytique hétérogène, avec appositions périostées et une importante extension dans les parties molles, sans image spécifique. Le diagnostic de certitude est porté sur l’analyse anatomopathologique de la biopsie chirurgicale. En pratique, on retiendra À tous les âges, le bilan initial comporte des radiographies de bassin de face et en incidence de Lauenstein. L’échographie de hanche permet de confirmer un épanchement intra-articulaire. Entre 1 et 3 ans, il faut penser à une fracture spiroïde du tibia et élargir le bilan radiologique avec des radiographies de jambe. En cas de suspicion d’ostéomyélite ou de spondylodiscite, une IRM est indiquée en relative urgence (figure 6). Entre 3 et 10 ans, la synovite aiguë transitoire est un diagnostic fréquent. C’est un diagnostic d’élimination. Une ostéochondrite peut se présenter sous la forme d’une synovite aiguë transitoire initiale. Épiphysiolyse : la sévérité du glissement (retard diagnostique) est corrélée au risque de complications. L’IRM est indiquée pour chercher des signes précoces d’atteinte controlatérale.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :