Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 24 jan 2007Lecture 18 min
Inégalité de longueur des membres inférieurs chez l’enfant et l’adolescent. Comment l’évaluer, quelle différence accepter, comment la compenser ?

La recherche d’une inégalité de longueur des membres inférieurs (ILMI) est une étape incontournable de l’examen orthopédique du nourrisson, de l’enfant et de l’adolescent. Sa découverte repose toujours sur l’examen clinique. Nous décrirons, d’abord, comment reconnaître et mesurer une inégalité de longueur des membres inférieurs (ILMI), puis nous présenterons les différentes causes d’inégalité de longueur des membres inférieurs, Nous dirons ensuite un mot concernant les difficultés de mesure et donc des causes d’erreur dans l’appréciation clinique et radiologique de cette ILMI. Nous envisagerons les problèmes d’évolution de l’inégalité et décrirons les possibilités thérapeutiques d’égalisation.
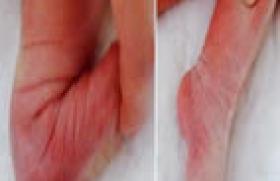
Le diagnostic clinique Mesure de l’importance de l’ILMI Les mesures sont relativement simples et précises pour apprécier une ILMI lorsqu’il n’existe aucune attitude vicieuse des membres inférieurs ou des hanches. La recherche clinique d’une inégalité de longueur des membres inférieurs fait partie de l’examen systématique en orthopédie pédiatrique. Mesure en positon debout C’est de loin la mesure qui a notre préférence. Cette mesure nécessite des planchettes de hauteur croissante de 5 en 5 mm qui font partie du matériel indispensable d’une consultation d’orthopédie pédiatrique. Elle peut être effectuée de face ou de dos. Quelle que soit la position, il faut être sûr que les genoux soient bien tendus et les pieds bien à plat. En regardant les deux fossettes habituellement présentes en regard des épines iliaques postéro-supérieures on peut voir l’obliquité du bassin (figures 1 a et b). Figure 1. A Ectromélie longitudinale externe droite. Le membre inférieur droit est plus court. Le bassin est oblique en bas et à droite. Figure 1. B Pour chiffrer la différence de longueur entre les membres inférieurs, on doit mesurer la hauteur de la (ou des) cales qui permettent d’obtenir un bassin horizontal. On peut s’aider de deux petites marques au crayon dermographique pour matérialiser l’obliquité de la ligne unissant ces deux repères osseux. Enfin et surtout, les deux pouces de l’examinateur repèrent de dos les épines iliaques postérieures, de face les épines antéro-supérieures. L’œil apprécie très bien l’horizontalité ou l’obliquité de la ligne joignant les deux pouces. L’épaisseur des planchettes rajoutées sous le pied du côté court, suffisante pour horizontaliser le bassin, chiffre l’inégalité de longueur avec une précision de quelques millimètres (figure 1b). Mesure en position couchée Elle nécessite un mètre ruban inextensible, le sujet étant en décubitus dorsal sur un plan dur. La distance séparant l’épine iliaque antéro-supérieure du sommet de la malléole interne est mesurée ainsi de chaque côté. La précision ne dépasse pas 5 à 10 mm. En utilisant divers repères osseux fixes et fiables, on peut faire des mesures segmentaires (sommet du grand trochanter, pointe de la rotule). On peut apprécier l’inégalité de façon segmentaire et la quantifier en position couchée (figures 2a et b). Figure 2 A et B. En décubitus dorsal, hanches fléchies, on peut apprécier la différence de longueur des cuisses et des jambes. Les autres paramètres cliniques indispensables au pronostic Deux éléments sont fondamentaux : la taille (debout et assise) et l’apparition des caractères sexuels secondaires. L’étude de ces caractères peut nous aider quant à la valeur de l’âge osseux qui sera toujours à interpréter avec beaucoup de prudence et d’esprit critique. Nous nous aiderons alors de la classification de Tanner qui a classé en 5 stades les organes génitaux externes, la pilosité pubienne et axillaire de l’homme et de la femme, le développement mammaire chez la femme. Le diagnostic radiologique L'examen radiographique vient naturellement compléter cet examen, mais la fiabilité des mesures qu'il donnera ne dépendra que de la rigueur technique avec laquelle il aura été fait et ceci sur un membre qui n'a pas d'attitude vicieuse. L'appréciation du raccourcissement global est faite en comparant les mesures effectuées pour chacun des membres, entre le pôle supérieur de la tête fémorale et l'interligne tibio-tarsien. On peut apprécier le raccourcissement segmentaire : – pour le fémur : tête fémorale-bord inférieur du condyle interne, – pour le tibia : tangente aux épines tibiales-interligne tibio-tarsien. L'important pour toutes ces mesures est de prendre soin d'utiliser toujours les mêmes repères. Il ne faut pas oublier la mesure de la hauteur des pieds. Celle-ci sera réalisée grâce à une radiographie des deux pieds en charge de profil. Il faut bien retenir que les mesures radiologiques des inégalités de longueur des membres inférieurs sont imprécises. Il faudra toujours y apporter soupçons et critiques tant les causes d'erreur sont multiples. L'examen clinique est, là, d'une grande importance. Il faudra toujours analyser les mesures radiologiques en fonction de l'examen clinique, tant les causes d'erreur sont multiples. Les causes des inégalités de longueur des membresinférieurs L’interrogatoire va permettre de déterminer l’étiologie de l’iné-galité. Elle peut être de cause traumatique, neurologique, infectieuse, congénitale ou de causes diverses affectant de façon asymétrique la croissance des membres inférieurs. Les causes traumatiques • Une fracture diaphysaire est souvent suivie après la consolidation d’une poussée de croissance vicariante qui va accroître la longueur du segment de membre. Si le traitement a été orthopédique et qu’il a été achevé avec un raccourcissement de 1 à 2 cm, la fin de la croissance égalisera les membres inférieurs. Si les fragments ont été consolidés bout à bout ou, plus ennuyeux, si la fracture a été abordée et synthésée par une plaque, la poussée de croissance vicariante peut être plus importante, atteignant parfois 4 cm. • Les traumatismes du cartilage de croissance sont beaucoup plus graves, car ils peuvent entraîner une stérilisation complète de la zone germinale de la plaque de croissance menant alors à une inégalité d’autant plus importante que l’enfant est jeune. Si l’atteinte est incomplète, l’iné-galité de longueur sera compliquée d’une déviation axiale dans le plan frontal ou sagittal. Les causes infectieuses Une atteinte directe du cartilage de croissance à la suite d’une ostéomyélite ou d’une ostéoarthrite en particulier du nourrisson peut être à l’origine d’inégalités importantes des membres inférieurs. L’atteinte peut être totale ou partielle étant alors responsable en plus d’une déviation. Les causes neurologiques Elles sont dominées par la poliomyélite, grande pourvoyeuse d’iné-galité de longueur des membres inférieurs dont le mécanisme physiopathologique n’est pas clairement connu. Toute affection neurologique s’accompagnant de paralysies et de troubles trophiques peut conduire à une inégalité de longueur des membres inférieurs plus ou moins marquée. Les causes congénitales Les agénésies des membres inférieurs peuvent être à l’origine d’iné-galités très sévères. Les courbures congénitales à convexité postérieure et interne se redressent le plus souvent avec la croissance contrairement aux courbures à convexité antéro-externe, mais elles laissent persister un raccourcissement. Il existe des inégalités dites « essentielles », en général modérées, qui entrent souvent dans le cadre d’hémihypertrophie ou d’hémiatrophie. L’asymétrie corporelle globale nous fait le plus souvent conclure qu’il s’agit d’une hémihypertrophie. Les causes diverses Elles sont pour certaines congénitales mais ne relèvent pas obligatoirement d’un mécanisme malformatif. • Les pathologies de hanche : la luxation congénitale quand elle se complique d’une épiphysite, l’ostéochondrite primitive de hanche grave quand les troubles de croissance métaphysaire sont sévères, l’épiphysiolyse quand elle se complique d’une nécrose. • Le pied bot varus équin congénital. • Les anomalies vasculaires avec les fistules artério-veineuses, et particulièrement le syndrome de Klippel-Trénaunay. • Les dysplasies tissulaires qui s’accompagnent régulièrement de gigantisme. • La neurofibromatose de Recklinghausen peut entraîner un raccourcissement (souvent par pseudarthrose congénitale) ou une hypertrophie d’un membre. • La dyschondroplasie d’Ollier ou enchondromatose, la maladie exostosante, la dysplasie épiphysaire hémimélique peuvent être responsables d’inégalité par allongement ou par raccourcissement du côté pathologique. Pronostic final d’inégalité Le diagnostic d’inégalité étant fait et son importance étant quantifiée, il faut établir le pronostic final. Si des solutions d’égalisation doivent être envisagées en fin de croissance, il faut pouvoir en expliquer les possibilités aux parents et à l’enfant. Tout va dépendre de l’évolution prévisible de cette inégalité. Certaines inégalités sont stables ou régressives, d’autres sont évolutives et c’est la situation la plus habituelle. Les inégalités régressives ou stables C’est le cas des inégalités qui se constituent après une fracture diaphysaire de jambe ou de fémur. Les inégalités évolutives Ce sont les inégalités qui s’aggravent avec la croissance car il y a un mauvais fonctionnement ou un arrêt de fonctionnement du cartilage de croissance. • Destruction complète du cartilage de croissance (origine traumatique ou infectieuse) Les exemples les plus classiques sont les séquelles de décollement épiphysaire inférieur du fémur ou d’ostéomyélite du fémur. L’os atteint sera amputé de la valeur de la participation de ce cartilage à la croissance restante à partir du moment de l’atteinte. • Les troubles de fonctionnement du cartilage de croissance (origine congénitale ou neurologique) Il n’est pas toujours possible de déterminer de façon précise en une fois l’inégalité finale. Il est très important de pouvoir surveiller les enfants suffisament longtemps afin de dresser le profil évolutif de l’inégalité. L’utilisation des graphiques de Héchard et Carlioz est très utile pour cela (figure 3). Figure 3. Abaque de Héchard et Carlioz. Exemple d’évolution d’une hémihypertrophie corporelle. La surveillance annuelle ou bi-annuelle est alors nécessaire. On va ainsi par une lecture directe estimer l’inégalité de longueur du fémur ou du tibia à la fin de la croissance et prévoir un programme d’égalisation dont les effets pourront également figurer sur ce graphique. On va ainsi différencier les inégalités évolutives à pourcentage de raccourcissement stable de celles à pourcentage variable. • Les inégalités évolutives à pourcentage de raccourcissement stable C’est le cas des inégalités d’origine congénitale (hypoplasie du fémur, du péroné, etc.). Le raccourcissement du côté court reste à pourcentage constant par rapport au côté long. On peut ainsi estimer l’inégalité finale à la première consultation en calculant le pourcentage de raccourcissement existant du segment de membre (par une règle de 3) et en estimant la longueur finale de ce segment sur les courbes de Messner, Green et Anderson (figure 4). Figure 4. Courbe de croissance résiduelle de Anderson M. Messner M, Green WT.(1) • Les inégalités évolutives à pourcentage de raccourcissement variable Aucun pronostic ne pourra être établi, c’est le cas des étiologies neurologiques, mais également vasculaires ou dans les dystrophies osseuses. Traitement Il existe de multiples méthodes pour compenser ou traiter une inégalité de longueur et leur emploi est lié à l'âge de l'enfant, à l'importance de son raccourcissement, à l'étiologie, au pronostic final de l'inégalité, à la taille finale du malade. Traitement de la cause Il est parfois possible de traiter la cause d'un raccourcissement. C'est notamment le cas de la suppression d'un pont d'épiphysiodèse traumatique (accidentelle ou iatrogène) ou infectieuse. Cette intervention, la désépiphysiodèse, n'est pas nouvelle mais sa technique a beaucoup évolué durant ces dernières années. Le principe est d'enlever le pont osseux qui s'est formé entre la métaphyse et l'épiphyse, et qui entrave la croissance de ce cartilage. Le taux de réussite reste bas, de 15 à 50 % de succès selon les séries. Cette intervention mérite d'être tentée lorsque le pont d'épiphysiodèse est limité en étendue, surtout central, plutôt d'origine traumatique et lorsque l'enfant est très jeune, c’est-à-dire que son potentiel de croissance est important. Le traitement causal peut être aussi celui d'une anomalie vasculaire bien rarement accessible à la chirurgie mais relevant parfois de l'embolisation. Certaines équipes d’exploration vasculaire connaissent bien ces problèmes. Traitement orthopédique La compensation orthopédique reste une des bases du traitement. Empêchant la boiterie, protégeant le rachis, elle peut être définitive dans les petits raccourcissements ou temporaire lorsque l'on suit une inégalité dans l'attente d'un traitement. Lorsque l'inégalité est inférieure au centimètre, il n'est pas utile de prescrire de compensation, lorsqu'elle se situe entre 1,5 et 2 cm, une compensation peut être répartie avec une semelle cuir et liège dans la chaussure et une autre semelle collée sous la chaussure. Dès que le raccourcissement est important, il faut éviter de compenser trop l'arrière-pied (talonnette) par rapport à l'avant-pied sous peine de voir se fixer un équin, ceci surtout dans les raccourcissements neurologiques. Si, pour les inégalités peu importantes (< 3 cm), on peut se contenter de conseiller une paire de chaussures ordinaires, au contraire, dès que la compensation excède 3 cm, l'enfant présente des difficultés à la marche ; force est alors de prescrire des chaussures orthopédiques qui stabiliseront beaucoup mieux le pied. Il n'est pas toujours nécessaire de compenser totalement le raccourcissement et ceci est surtout vrai dans les maladies neurologiques où l'enfant passera mieux son pas, si on laisse le membre paralysé plus court de 1 à 1,5 cm. Enfin, certains grands raccourcissements, congénitaux surtout, nécessitent le recours à des orthèses comportant un faux pied. Traitement chirurgical Le raccourcissement d'un segment osseux peut s'effectuer par blocage de la croissance ou par résection d'une tranche osseuse diaphysaire. Le blocage de la croissance (épiphysiodèse) se fait par destruction de la plaque épiphysaire (figure 5). Figure 5. Épiphysiodèse percutanée du tibia supérieur. On réalise un curetage du cartilage de croissance, bloquant ainsi la croissance à ce niveau. Le gain obtenu par un tel blocage est prévisible par l'utilisation des courbes d'Anderson et Green (figure 4) qui indiquent le potentiel résiduel de croissance en fonction de l'âge osseux pour un écart-type de taille donné. Il s'agit là d'interventions simples, qui ont l'avantage de permettre une reprise immédiate de l'activité de l'enfant, mais dont le principal écueil est l'absence de précision très exacte, en particulier celle de l'âge osseux, pour l'obtention du gain désiré. Figure 6. Exemple d’allongement progressif du fémur par callotasis. A : au cours de l’allongement progressif avec le fixateur externe. Figure 6. Exemple d’allongement progressif du fémur par callotasis. B : à la fin de l’allongement, on voit le régénérat qui se minéralise. Les techniques d'allongement peuvent s'adresser au fémur ou au tibia L'allongement progressif permet d’obtenir un gain de longueur important, jour après jour, au moyen d'un appareil externe qui a été placé en même temps que l'on a effectué la section osseuse ; cet allongement progressif peut alors être mené jusqu'à 6 à 8 cm. Depuis 20 ans, les progrès techniques de ces allongements ont été très importants. Ces allongements progressifs posent pourtant quelques problèmes que seule une expérience importante peut assumer : maintien en bonne position des articulations plutôt que l'entretien des mobilités articulaires, surveillance nerveuse et vasculaire, ablation du matériel dans de bonnes conditions de sécurité pour éviter les fractures du cal d'allongement. Plus récemment une technique d’allongement sur clou centromédullaire a été développée. Cette méthode très séduisante ne peut s’appliquer qu’aux grands enfants ou aux jeunes adultes car il faut un squelette de taille suffisante. Figure 7. Raccourcissement et déviation du fémur gauche dans le cadre d’une maladie d’Ollier (enchondromatose). A : radiographie initiale. Figure 7. Raccourcissement et déviation du fémur gauche dans le cadre d’une maladie d’Ollier (enchondromatose). B : radiographie après correction de l’axe et de l’inégalité par un allongement fémoral. Chaque cas d'inégalité est un cas particulier Le choix d’égaliser et la technique à employer peuvent être schématisés ainsi. Certains enfants ne doivent pas faire l'objet de tentatives d'égalisation : - ceux dont le raccourcissement prévisible est modéré (< 2,5 cm), - ceux pour lesquels l'égalisation ne serait pas un gain fonctionnel (malades neurologiques devant garder un grand appareil), - ceux dont le raccourcissement prévisible est trop important pour que l'on puisse espérer l'égalisation (> 20 cm par exemple). Certains membres ne doivent pas être allongés en raison des risques que ferait encourir cet allongement, notamment le membre court comportant les éléments pathologiques de neurofibromatose, d'une sclérodermie, un membre ayant subi une radiothérapie. Les raccourcissements n'ont pas d'indication chez l'enfant trop jeune et ils ne doivent être faits qu'avec une grande réserve chez les sujets dont la taille finale prévisible est inférieure à la moyenne. La date des interventions doit être déterminée de telle sorte que le programme puisse être réalisé complètement et étalé dans le temps afin de pouvoir faire dans certains cas, successivement, des allongements itératifs et une épiphysiodèse en fin de croissance. L'indication d'un allongement est une décision importante à prendre. Il ne faut pas sous-estimer les risques de complications, dont le taux varie de 50 à 150 % selon les séries publiées. Ces complications sont le plus souvent bénignes et ne remettent pas en cause le résultat final. En revanche, il existe des complications plus sérieuses comme une luxation de hanche, de genou, ou la survenue d'une paralysie, toutes deux pouvant laisser des séquelles. Les parents doivent être bien prévenus de ces risques de complications afin qu'ils prennent leur décision en toute connaissance Pour la pratique on retiendra Le diagnostic d’une inégalité de longueur des membres inférieurs est avant tout clinique et c’est un point fondamental. L’évaluation de l’équilibre du bassin fait partie de façon systématique de l’examen orthopédique d’un enfant que ce soit pour une anomalie des membres ou pour une anomalie du rachis. La quantification globale de l’inégalité doit être faite avec les planchettes, c’est la méthode la plus simple, rapide et fiable. Les examens radiographiques peuvent être source d’erreur car une mauvaise attitude au moment de la prise du cliché rend l’examen faux, ainsi ils ne doivent être interprétés qu’en fonction de l’examen clinique. Ils serviront à préciser la localisation et l’étiologie de l’iné-galité et à établir le pronostic d’inégalité. Le pronostic dépend principalement de l’étiologie de l’inégalité, mais aussi de la maturation squelettique de l’enfant. Certaines inégalités sont stables ou régressives, d’autres sont évolutives et c’est la situation la plus habituelle. Les inégalités évolutives s’aggravent avec la croissance car il y a un mauvais fonctionnement ou un arrêt de fonctionnement du cartilage de croissance. La situation la plus simple est la destruction complète du cartilage de croissance (origine traumatique ou infectieuse). Parmi les troubles de fonctionnement du cartilage de croissance, on distingue : – les inégalités évolutives à pourcentage de raccourcissement stable pour lesquelles un pronostic pourra être établi ; c’est le cas des inégalités d’origine congénitale (hypoplasie du fémur, du péroné, etc.) ; – et les inégalités évolutives à pourcentage de raccourcissement variable, où aucun pronostic fiable ne pourra être établi ; c’est le cas des étiologies neurologiques, mais également vasculaires ou dans les dystrophies osseuses. Le traitement de l’inégalité dépend de son importance. Une compensation par semelle ou prothèse est toujours possible. Si l’on souhaite égaliser les membres inférieurs, on peut allonger le côté court ou raccourcir le côté long. Les indications les plus habituellement retenues sont : – pour une inégalité inférieure à 25 mm une compensation par semelle est suffisante ; – entre 25 et 40 mm, on utilise plutôt le raccourcissement du côté long par épiphysiodèse ou raccourcissement chirurgical ; – au delà de 40 mm, on utilise les techniques d’allongement progressif qui sont toujours des traitements longs et difficiles.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :