Publié le 16 juin 2008Lecture 12 min
Hiérarchiser les accouchements prématurés…
Y. CHITRIT, Hôpital Robert Debré, Paris
La majorité des données ont montré que l’accouchement de nouveau-nés entre 24 et 31 semaines d’aménorrhée (SA) en centre périnatal de niveau 3 était associé à une diminution de la mortalité et de la morbidité néonatale et infantile. La mise en place en 1998 de la politique de régionalisation des soins en périnatalogie a été une réussite. Cependant, un tiers des femmes donnant naissance à un nouveau-né de moins de 32 SA n’accouche pas en niveau 3 ; il ressort que ce sont des facteurs médicaux, sociodémographiques et organisationnels qui vont influencer un accouchement avant 32 SA en niveau 3 ou hors niveau 3. L’évaluation d’une politique de régionalisation des soins en périnatalité va reposer sur le respect des procédures d’orientation des femmes enceintes, la satisfaction du public, la diminution des coûts de soins et les indicateurs des résultats (mortalité et morbidité) à court et long terme.
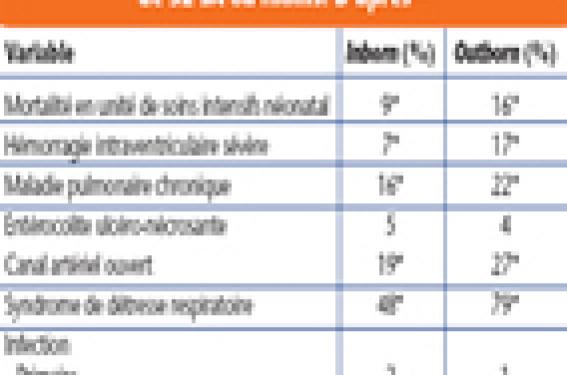
Niveaux des centres périnataux – niveau 1 : prise en charge des parturientes à 36 SA et au-delà ; – niveau 2a : prise en charge des parturientes à partir de 34 SA ; – niveau 2b : prise en charge des parturientes de terme supérieur ou égal à 32 SA ; – niveau 3 : prise en charge des parturientes de moins de 32 SA. La mortalité et la morbidité sévères des nouveau-nés de moins de 33 SA dépendent du niveau de soins initial néonatal Dans l’étude EPIPAGE(1), après ajustement de variables périnatales (corticoïde anténatal, restriction de croissance in utero, âge gestationnel, sexe, maladie respiratoire, hémorragie intraventriculaire de grades 3 et 4) et des données reflétant la sévérité de la maladie initiale du nouveau-né, la mortalité hospitalière dans des unités de niveau 3 non universitaires (OR ajusté 0,8, IC à 95 % 0,3-2,1) était similaire à celle rapportée dans des niveaux 3 universitaires pris comme référence, mais était significativement plus élevée dans des unités périnatales de type 2 ou 1 (OR ajusté 7,9, IC à 95 % 2,2-29,1). Dans l’audit périnatal en Seine-Saint-Denis, réalisé entre 1989 et 1992, Papiernik et coll.(2) ont montré que les risques de décès en per-partum ou de décès néonatal des nouveau-nés de 28 à 32 SA étaient multipliés par rapport au risque observé dans les maternités de type 3, par un facteur de 11,78 (IC à 95 % 1,34-103,78) lorsque les mères accouchaient dans une maternité de type 1 et par un facteur de 8,88 (IC à 95 % 1,03-76,49) si elles accouchaient dans un structure de niveau 2. Il a été aussi montré(3) (tableaux 1 et 2), pour les nouveau-nés de 32 SA ou moins, que le risque ajusté de mortalité et de morbidité majeure était significativement plus élevé pour les enfants outborn (nés en dehors d’une structure de niveau 3) que pour les enfants inborn (nés en niveau 3). Mise en place de régionalisation des soins en périnatalogie en 1998 : une réussite Papiernik et coll.(2) ont confirmé, dans l’audit des pratiques obstétricales réalisé dans le département de Seine-Saint-Denis, l’efficacité de cette politique (tableau 3). En Ile-de-France(4), 71 % des femmes avec au moins un fœtus vivant ont accouché entre 24 et 31 SA en niveau 3 ; cependant, parmi ces parturientes initialement inscrites en niveau 1 ou 2, seules 56,7 % vont accoucher dans un centre périnatal de niveau 3 (tableau 4). Enfin, l’analyse des données AUDIPOG (5) a montré en 1999 que 80,5 % des enfants d’âge gestationnel de moins de 33 SA étaient nés dans une maternité de niveau 3, révélant ainsi la très bonne adhésion des obstétriciens à l’un des éléments clés de la politique de régionalisation ; la figure 1 montre l’évolution de ce taux entre 1994 et 1998 et notamment une augmentation importante en 1999 ; de même, cette même base de données a révélé que 84,6 % des grossesses gémellaires de moins de 33 SA accouchaient en niveau 3. Figure 1. Pourcentage d’enfants d’âge gestationnel de moins de 33 SA nés en maternité de niveau 3, de 1994 à 1990 (données AUDIPOG), d’après Mamelle N et al. Facteurs de risque d’un accouchement en dehors d’un centre périnatal de type 3 avant 32 SA Environ un tiers des femmes donnant naissance à un nouveau-né de moins de 32 SA n’accouchait pas en niveau 3. Zeitlin et coll.(4) ont bien décrit ces facteurs de risque (tableau 5). De ces données, il ressort que ce sont des facteurs médicaux sociodémographiques et organisationnels qui vont influencer un accouchement avant 32 SA en niveau 3 ou hors niveau 3. Ainsi, lorsque des facteurs de risques ont pu être identifiés précocement dans la grossesse (grossesse multiple, rupture prématurée des membranes avant terme, fœtus avec restriction de croissance, prééclampsie stable), laissant suffisamment de temps pour organiser un transfert en niveau 3, l’accouchement avant 32 SA en niveau 3 aura tendance à être réalisé. Cependant, toutes les femmes ne pourront être transférées avant l’accouchement, notamment quand il existe une contre-indication au transfert maternel incluant une instabilité hémodynamique, une hémorragie anténatale sévère, un risque d’accouchement durant le transport, une prééclampsie imminente et non contrôlée et enfin une souffrance fœtale sévère. Une bonne gestion imposera alors un accouchement immédiat et un transfert postnatal du nouveau-né en unité néonatale de soins intensifs. L’échec de transfert en niveau 3 peut aussi refléter des problèmes organisationnels et sociodémographiques, comme le manque de place en niveau 3, les difficultés dans l’organisation du transfert, la réticence des maternités de niveau non 3 à transférer les parturientes, le fait que certains centres de niveau 2b peuvent considérer qu’ils sont compétents à donner les soins nécessaires à 31 SA et que la décision de transfert peut être prise après la naissance, l’absence de consensus professionnel sur les bonnes pratiques telle que le transfert en niveau 3 des patientes à 24 et 25 SA, les hauts scores de déprivation et probablement les facteurs socio-économiques défavorables. Enfin, il ne semble pas que la distance à un centre de niveau 3 soit un facteur limitant à un transfert en niveau 3 lorsque les femmes sont prises en charge hors niveau 3. Quand la mortalité et la morbidité des enfants nés en centre périnatal de type 3 sont-elles significativement diminuées ? Il a été montré(6) que, pour les enfants nés entre 23 et 27 SA, le taux de survie à 5 ans était significativement plus haut pour les inborn comparé aux outborn, soit respectivement 61,7 % et 28,4 %. Finnstrôm et coll.(7) ont rapporté que la mortalité infantile parmi les enfants de moins de 1 000 g nés en niveau 3 différait selon le type de prise en charge : cette mortalité était de 26 % en cas de transfert in utero, mais de 42 % lorsque l’enfant était transféré ex utero et de 49 % si la parturiente avait été directement hospitalisée, soit multipliée respectivement par un facteur de 2,8 et 1,7, comparée aux femmes transférées in utero. En fait, Lamont et coll.(8) avaient noté dès 1983 que parmi les enfants nés entre 26 et 27 SA, ceux transférés in utero en niveau 3 avaient une survie significativement plus élevée que ceux transférés après l’accouchement (62 % vs 48 %, p < 0,001). Inversement, aucune différence significative n’était retrouvée pour ceux nés entre 30 et 33 SA, qu’ils soient inborn ou outborn (90 % vs 96 %, p < 0,1). Une autre étude(9) a révélé que la mortalité infantile était significativement plus importante lorsque les naissances, pour des termes compris entre 24 et 27 SA, avaient lieu en hôpital général, comparé aux hôpitaux universitaires ; pour des accouchements entre 27 et 31 SA, aucune différence n’était retrouvée entre les deux sites. Lee et coll.(10) ont démontré que les facteurs de risque, qui étaient significativement prédictifs d’une diminution de survie sans morbidité majeure, étaient, pour les naissances de 26 SA ou moins, le genre masculin (odds ratio 0,5) et, pour les naissances de 31 SA ou moins, la mise en évidence d’un fœtus petit pour l’âge gestationnel et un score d’APGAR à 5 minutes inférieur ou égal à 3. Comment assurer, sans danger maternel et fœtal, la gestion d’un transfert ? Il est nécessaire de faire le diagnostic d’un travail prématuré et d’estimer les risques d’accouchement imminent lors d’une évaluation initiale. Le diagnostic de travail prématuré repose sur des signes cliniques, échographiques et biologiques présentant une mauvaise pertinence. La gestion clinique d’un travail prématuré est basée sur une estimation soigneuse des risques pour la mère et pour le fœtus de continuer la grossesse ou d’accepter l’accouchement. Cette évaluation initiale doit inclure la recherche de la cause du travail prématuré, l’appréciation du bien-être fœtal, la prise en considération de l’âge gestationnel et le bilan préthérapeutique. Il faudra prendre alors la décision d’un transfert ascendant et contacter préférentiellement les niveaux 3 ou 2 référents où l’accord du transfert sera accepté, différé voire refusé, en tenant compte de la pathologie maternelle associée dans le choix de la maternité receveuse (présence d’une réanimation maternelle ?). Il pourra être nécessaire d’appeler secondairement la cellule de transfert en cas de non-acceptation du transfert dans le centre référent. La patiente doit être stabilisée et une tocolyse appropriée doit être initiée. Quatre drogues sont classiquement utilisées : les bêtamimétiques, salbutamol (Salbumol®), les inhibiteurs calciques, nicarpidine (Loxen®), nifepidine (Adalate®), les antagonistes de l’ocytocine, atosiban (Tractocile®) et les anti-inflammatoires non stéroïdiens type indométacine (Indocid®). L’efficacité est sensiblement équivalente pour les quatre classes thérapeutiques. Le choix de première intention sera guidé par les critères suivants : les modalités d’utilisation, les contre-indications, le prix et l’existence d’une autorisation de mise sur le marché. L’initiation d’une corticothérapie à visée maturative pulmonaire sera discutée éventuellement en collaboration avec le centre receveur. Toutes les études ont montré que la corticothérapie anténatale était associée à une diminution de la mortalité et morbidité néonatales. Elle est, de ce fait, formellement indiquée en cas de risque d’accouchement imminent entre 26 et 32 SA ; sa posologie consiste classiquement en deux injections IM de célestène chronodose 12 mg, séparées de 24 heures. La majorité des études ne retrouve aucun bénéfice de l’institution d’une antibiothérapie systématique en cas de MAP à membranes intactes. Un traitement antibiotique peut être discuté en cas de découverte d’un germe spécifique (vaginose bactérienne, mycoplasme, chlamydia, gonocoque) En cas de PV positif à streptocoque B, il n’y a pas d’indication de traitement antibiotique en dehors du travail pour beaucoup ; pour d’autres, un traitement local ou général peut être envisagé. En pratique, le transfert est contre-indiqué s’il représente un risque de morbidité ou de mortalité pour la mère ou pour l’enfant, notamment en cas d’accouchement imminent (ou dilatation avancée lorsque le délai de transport est estimé supérieur au délai de survenue de l’accouchement), d’altération du rythme cardiaque fœtal et d’hémorragies materno-fœtales non contrôlées (HRP, placenta prævia, rupture utérine). La décision de transfert pourrait être schématisée sur la figure 2. Figure 2. Qui (et quand) transférer ? Enfin, le transfert in utero sera assuré selon les indications (figure 3), soit en véhicule médicalisé avec un médecin et une infirmière (SAMU/vecteur 3), soit en véhicule médicalisé avec un infirmier (vecteur 2) ou encore en véhicule sanitaire sans accompagnement médical ou paramédical (vecteur 1). Figure 3. Modalités de transfert. Aspect schématique (IV : intraveineux ; PO : per os). Conclusion L’évaluation d’une politique de régionalisation des soins en périnatalité (Mamelle 2001) va reposer sur le respect des procédures d’orientation des femmes enceintes, la satisfaction du public (favoriser le lien mère/ enfant), la diminution des coûts de soins, les indicateurs des résultats (mortalité et morbidité) à court et long termes. La réussite de cette politique est l’orientation (ou la réorientation) des femmes « à bas risque » vers une maternité de proximité, d’où le rôle de maternité de proximité à préciser pour les centres de niveau 3, l’intérêt de la mise en place de système pour les centres périnataux de type 3, permettant le repérage des femmes à « bas risque » dès le début de la grossesse pour une réorientation, l’importance de l’établissement de système pour les centres périnataux de type 3 permettant le repérage des femmes (initialement transférées) ne nécessitant plus un accouchement en niveau 3 pour organiser un « re-transfert » en centre de niveau 2 ou 1. En pratique Les causes des naissances prématurées : le travail prématuré, la rupture des membranes avant terme, les hémorragies maternelles, les causes placentaires et les causes diverses (grossesse multiple, malformation fœtale, hydramnios). Le bénéfice d’une naissance d’un enfant très grand prématuré en centre périnatal de type 3 serait inversement proportionnel à l’âge gestationnel. Le transfert en centre périnatal de niveau 3 des parturientes dont le terme est le moins avancé, en particulier si c’est un garçon et s’il est petit pour l’âge gestationnel, doit être prioritaire. Les parturientes de plus 27-30 SA n’auraient qu’un bénéfice marginal d’accoucher en centre de niveau 3. Le diagnostic de travail prématuré repose sur la persistance de contractions utérines, le raccourcissement cervical de 50 % ou plus, la dilatation cervicale de 2 cm ou plus, les modifications de la dilatation cervicale à une heure d’intervalle, la longueur échographique cervicale de moins de 25 mm et sur un taux de fibronectine fœtal cervical positif. Les éléments d’évaluation d’accouchement prématuré à membranes intactes reposent sur : – un interrogatoire ; – un examen clinique ; – des examens biologiques (NFS, plaquettes, CRP, ionogramme sanguin, Groupe Rh [à contrôler], RAI, TP, TCA), un ECBU et un prélèvement vaginal ; – un ECG ; – une cardiotocographie ; – une échographie. Il faut insister sur la grande prudence de l’utilisation de la corticothérapie chez les diabétiques, notamment insulino-requérantes et sur l’importance d’effets secondaires décrits. La majorité des études(2-3, 8) ont démontré que l’accouchement de nouveau-nés entre 24 et 31SA en centre périnatal de niveau 3 était associé à une diminution de la mortalité et de la morbidité néonatale et infantile.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :