Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 17 déc 2007Lecture 9 min
Exploration du métabolisme osseux chez l’enfant : quand, comment, pourquoi ?
J.-P. SALLES - Hôpital des Enfants, CHU de Toulouse ; Inserm U 563
L’exploration du métabolisme osseux de l’enfant s’est enrichie récemment, notamment avec la mesure de la densité minérale osseuse par DEXA. Cette exploration doit tenir compte des particularités liées à la pathologie et au développement de l’enfant.
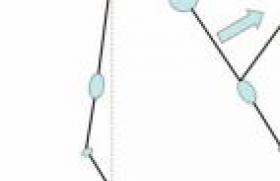
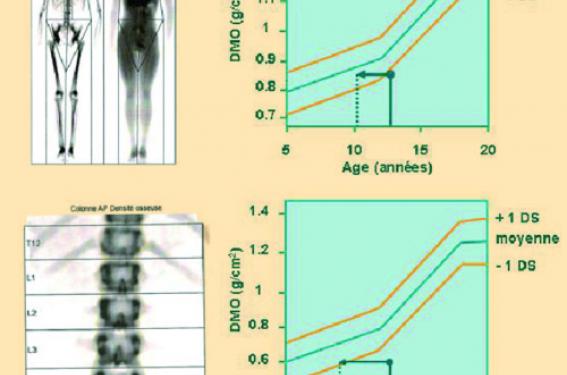
Deux situations essentielles nécessitent une exploration osseuse : le défaut de minéralisation et la fragilité osseuse. • Un défaut de minéralisation chez l’enfant se manifeste sous la forme de rachitisme ou d’une ostéomalacie. Dans les cas extrêmes, le déficit de minérali-sation occasionne des fractures pathologiques chez le nourrisson ou même chez l’enfant. • La fragilité osseuse par ostéoporose survient surtout dans un contexte évocateur de pathologie génétique ou chronique, sous l’aspect de fractures spontanées ou après traumatismes minimes, parfois de tassements vertébraux révélés par des douleurs. Deux fractures de ce type, survenues la même année, justifient une exploration. Quelles explorations ? Les explorations demandées devant une suspicion de défaut de la minéralisation et celles demandées lorsqu’une fragilité osseuse (ostéoporose) est évoquée sont complémentaires. Minéralisation chez l’enfant La minéralisation osseuse dépend durant toute la croissance de la disponibilité du calcium, du phosphore et de la vitamine D. Un bilan radiologique simple permet d’apprécier le degré de transparence osseuse et l’aspect des métaphyses des os longs. Un bilan phosphocalcique sanguin et urinaire, éventuellement un dosage de la vitamine D (25-OH-D), plus rarement de sa forme active (1,25-OH2-D) et de la parathormone (PTH) intacte, est alors indiqué. Situations de calcipénie Une valeur basse du calcium urinaire sur une miction (calcium rapporté à la créatinine en mmol/mmol ; normale entre 0,1 et 0,6) définit une calcipénie. Elle peut être due à un défaut d’apport en calcium et/ou en vitamine D. Les formes génétiques de résistance au traitement par la vitamine D (anomalie de la 1-hydroxylase ou du récepteur de la vitamine D) sont exceptionnelles. suite page 4 Situations d’hypophosphatémie Les cas d’hypophosphatémie chronique résistant au traitement par la vitamine D ne sont pas exceptionnels. Une valeur de phosphatémie < 1 mmol/l est toujours pathologique chez l’enfant. Le fibroblast growth factor (FGF) 23, facteur phosphaturiant, est sécrété en excès dans les hypophosphatémies génétiques mais aussi dans la dysplasie fibreuse de l’os (figure 1). Le FGF diminue la réabsorption tubulaire du phosphore et la concentration de vitamine D active, et donc la minéralisation. Figure 1. FGF 23 et hypophosphatémie. Le FGF 23 sécrété par l’ostéoblaste peut s’accumuler soit par excès de production (dysplasie fibreuse), soit par défaut du clivage qui l’inactive (hypophosphatémies génétiques). Il diminue alors la réabsorption rénale du phosphore et la production de 1,25-OH-D. Une valeur de phosphatémie < 1 mmol/l est toujours patho-logique chez l’enfant. Ces formes sont traitées par phosphore et Un-alfa® (1 alpha hydro-xycholécalciférol). La surveillance de ces enfants repose surtout sur les valeurs de calciurie et de PTH. Il faut maintenir une calciurie positive en évitant la néphrocalcinose et l’hyperparathyroïdie secondaire. Anomalies des phosphatases alcalines Un taux très bas de phosphatases alcalines peut orienter vers une forme d’hypophosphatasie responsable de manifestations d’hypominéralisation. L’élévation des phosphatases alcalines, habituelle au cours du rachitisme, doit se normaliser sous traitement. Ostéoporose L’ostéoporose correspond à une masse osseuse diminuée. Sa quantification repose sur la mesure de la densité minérale osseuse (DMO), essentiellement par absorptiométrie biphotonique (dual energy X ray absorptiometry, DEXA). La mesure de la DMO est d’interprétation délicate chez l’enfant. Elle mesure la quantité de minéral rapportée non à un volume réel, mais à sa projection sur une surface (figure 2). Figure 2. Densitométrie et volume osseux. La DMO mesurée par DEXA, habituellement rapportée à un volume projeté (densité de surface en g/cm2) pose des problèmes d’interprétation chez l’enfant en fonction de la taille des pièces osseuses. Chez l’enfant, on interprète les valeurs de DMO en g/cm2 en déviations standard en fonction de l’âge (Z-score). La DMO de surface dépend du format des pièces osseuses et donc non seulement de l’âge mais aussi de la taille, de l’âge osseux et du stade pubertaire (figure 3). Figure 3. Graphique du haut: DMO Corrigée en fonction de l'âge statural, graphique du bas : DMO corrigée en fonction de l'âge osseux. Les pièges de la DEXA chez l’enfant. La DMO peut être corrigée en fonction de l’âge statural, de l’âge osseux ou du stade pubertaire. Ici, dans le cas d’un déficit en GH, l’âge statural corrige la DMO du corps entier, mais la DMO du rachis est mieux corrigée par l’âge osseux (9 ans pour un âge chronologique de 12 ans et demi). Il faut donc se référer à l’âge statural, notamment si l’enfant est de petite taille. L’utilisation de marqueurs du métabolisme osseux (phosphatases alcalines osseuses, ostéocalcine, fragments de résorption du collagène) n’est pas codifiée chez l’enfant et toujours difficile d’interprétation. Pourquoi explorer ? Évaluer le statut osseux d’un enfant a deux intérêts essentiels. Le premier est de documenter une ostéoporose en vue d’un traitement, le second, plus général, est d’optimiser le statut osseux. Documenter l’ostéoporose de l’enfant À côté des pathologies génétiques peu fréquentes telles que l’ostéogenèse imparfaite, il existe des situations d’ostéoporose secondaires liées à des pathologies générales, métaboliques ou endocriniennes. Parmi ces causes, soulignons les pathologies inflammatoires chroniques (maladie de Crohn, polyarthrite chronique), souvent traitées par corticothérapies, ou l’ostéoporose de la mucoviscidose. La prise en charge de l’ostéoporose repose ensuite sur l’uti-lisation des biphosphonates, qui ont un effet remarquable lorsque le degré de résorption est élevé. Le protocole utilisé pour les formes sévères d’ostéogenèse imparfaite consiste en cures trimestrielles intraveineuses de 3 jours. L’indication d’un tel traitement est délicate. L’association de douleurs osseuses, même sans fractures, est un critère en faveur d’un traitement par biphosphonates, mais la découverte de valeur basse de DMO isolée ne conduit pas à leur prescription en l’absence de signes cliniques. Certains effets secondaires, notamment une adynamie osseuse, peuvent être liés à leur utilisation au long cours. Idéalement, l’enfant doit être suivi en milieu spécialisé. L’évaluation itérative de la minéralisation et de la DMO fait partie de cette prise en charge. Ostéoporose et mucoviscidose L’ostéoporose concerne près de 15 % des patients adultes et 25 % des enfants atteints de formes sévères de mucoviscidose. L’ostéoporose de la mucoviscidose est multifactorielle, associant déficit protéino-calorique avec diminution de l’IGF-1, déficits en vitamine D et calcium liés à la malabsorption, responsables d’une hyperparathyroïdie secondaire, déficit en vitamine K, retard pubertaire, défaut d’exercice physique, excès de cytokines pro-inflammatoires (TNF-a, IL-1 et IL-6) et corticothérapie itérative. Un consensus conseille actuellement un taux cible de 25-OH-D au-dessus de 30 ng/ml pour réduire la réaction parathyroïdienne. Un protocole de charge répétée en vitamine D est alors nécessaire. L’acquisition d’une masse osseuse optimale Le pic de masse (PMO), notion médiatisée, est la valeur de la masse osseuse atteinte après l’arrêt de la croissance. Compte tenu de l’importance d’optimiser l’acquisition du PMO, l’ostéoporose est désormais envisagée comme une maladie pédiatrique. Certains éléments influençant le PMO sont accessibles à des mesures simples. L’administration de vitamine D (ou 100 000 UI tous les 2 ou 3 mois) pendant les mois de faible ensoleillement est souvent souhaitable, éventuellement associée à un supplément de 500 mg à 1 g/jour de calcium si l’apport alimentaire est faible. Il est essentiel d’optimiser ces apports en période pubertaire où se constitue près de 50 % de la masse osseuse. En effet, 20 à 25 % des adolescents présentent un déficit vitaminique ou calcique, dont certains avec des signes de rachitisme clinique. Pour cette évaluation des apports nécessaires en vitamine D ou et calcium, on peut s’aider de questionnaires et d’abaques prenant en compte l’exposition solaire. Points forts 1. La valeur normale de la calciurie, évaluée par le rapport du calcium sur la créatinine sur une miction, est comprise entre 0,1 et 0,6 mmol/mmol. Ce rapport, par exemple lors du traitement par la vitamine D ou ses dérivés actifs, doit rester élevé sans excéder 0,6. 2. Le taux de 25-OH-D définit l’état de réplétion en vitamine D. Le dosage de la 1,25-OH2-D est inutile en pratique courante. On s’accorde sur une valeur seuil de 20 ng/ml pour assurer un état de réplétion suffisant durant la croissance. 3. Un déficit relatif en vitamine D, responsable de calcipénie (Ca/créatinine < 0,1), peut entraîner une réaction parathyroïdienne. Un déficit important, courant lors de l’adolescence, peut être responsable de douleurs et parfois de fractures. 4. L’évaluation de la densité minérale osseuse définit l’ostéoporose (valeur de Z-score < -2) ou, à un moindre degré, d’ostéopénie (< 1). Un traitement par biphosphonates peut y être indiqué en tenant compte avant tout du contexte clinique (douleurs ou fracture pathologique). En pratique, on retiendra Un bilan biologique simple précise les composantes de la minéralisation durant la croissance : calcémie, phosphatémie, phosphatases alcalines, 25-OH-D, PTH, calciurie. L’évaluation de l’ostéoporose repose sur la densitométrie osseuse. Un tel bilan est à même de préciser la plupart des étiologies courantes et l’indication des biphosphonates. Les interventions thérapeutiques nécessitent un diagnostic le plus précis possible, une indication pesée, surtout clinique, et une évaluation de leur efficacité.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :