Publié le 24 mar 2008Lecture 6 min
Des papules aprés un BCG
B. BENNANI, K. BENYOUSSEF, S. RAKI, SENOUCI, B. HASSAM CHU Ibn Sina, Rabat (Maroc)
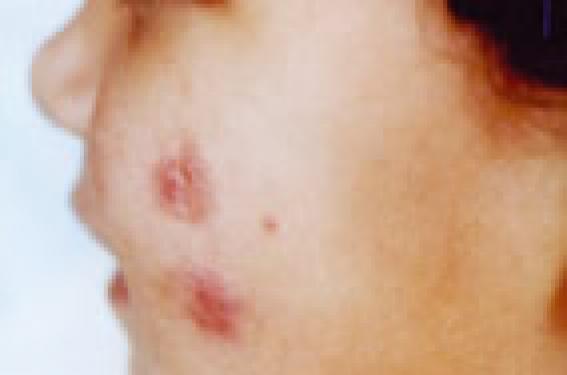
Un nourrisson, de sexe féminin, âgé de 16 mois, ayant bénéficié d’une vaccination antituberculeuse (BCG) à 1 mois, sans antécédents pathologiques notables, présentait depuis 6 mois trois lésions papulo-nodulaires, dont deux sur la joue gauche (figure 1) et une sur le nez (figure 2), indolores, rouges violacées, prenant une teinte jaunâtre à la vitro-pression et mesurant 1,5 à 2 cm de diamètre.
Observation Un nourrisson, de sexe féminin, âgé de 16 mois, ayant bénéficié d’une vaccination antituberculeuse (BCG) à 1 mois, sans antécédents pathologiques notables, présentait depuis 6 mois trois lésions papulo-nodulaires, dont deux sur la joue gauche (figure 1) et une sur le nez (figure 2), indolores, rouges violacées, prenant une teinte jaunâtre à la vitro-pression et mesurant 1,5 à 2 cm de diamètre. Figure 1. Lésions papulo-nodulaires sur la joue gauche mesurant 1,5 à 2 cm de diamètre. Figure 2. Lésions papulo-nodulaires sur le nez, indolores, rouges violacées. L’examen des aires ganglionnaires révélait des adénopathies sous-maxillaires, non inflammatoires, bilatérales, mesurant chacune 1,5 cm de diamètre. Le reste de l’examen somatique était sans particularités. Quel est votre diagnostic ? Devant ce tableau clinique, plusieurs diagnostics ont été évoqués : une tuberculose cutanée, une leishmaniose cutanée, une sarcoïdose cutanée ou un pseudo-lymphome cutané post-piqûre d’insecte. La biopsie cutanée faite au niveau d’une lésion de la joue a révélé des granulomes épithélioïdes, sans nécrose caséeuse. L’intradermoréaction à la tuberculine était négative et la radiographie pulmonaire était normale. Le diagnostic retenu est celui de sarcoïdose cutanée. Le dosage de l’enzyme de conversion était normal, la vitesse de sédimentation était discrètement accélérée à 20 mm. La recherche de Mycobacterium tuberculosis par PCR n’a pu être réalisée par manque de moyens. Un bilan complémentaire à la recherche d’atteinte viscérale comprenant un examen ophtalmologique, un bilan phosphocalcique, un bilan rénal (urée et créatinine sanguines), de même que les radiographies des mains et des pieds et l’échographie abdomino-pelvienne étaient sans particularités. Le traitement par deux séances de cryothérapie, espacées à 15 jours d’intervalle, a entraîné une nette amélioration des lésions cutanées. Les adénopathies sous-maxillaires ont régressé au bout de 6 semaines. Le recul est de 2 ans. Discussion La sarcoïdose ou maladie de Besnier-Boeck-Schaumann (BBS) a été initialement observée par Besnier en 1889, puis par Boeck en 1899, et par Schaumann qui a réalisé la synthèse des lésions cutanéo-muqueuses, osseuses, ganglionnaires et viscérales et les a regroupées sous le terme de lymphogranulomatose bénigne(1). Il s’agit d’une affection qui atteint plus souvent la femme que l’homme avec un pic de fréquence entre 40 et 50 ans(2). Les formes juvéniles ne représentent que 3 %, elles surviennent habituellement entre 9 et 15 ans et sans prédilection de sexe. De rares cas peuvent se voir avant l’âge de 6 ans, et peuvent être exceptionnellement graves (3). L’atteinte est généralement multisystémique et d’expression variable selon l’âge de l’enfant. Manifestations cliniques Avant l’âge de 6 ans, l’atteinte est surtout cutanée, articulaire et oculaire (4). L’atteinte cutanée (76 %) : elle se manifeste en premier, souvent sous forme de plaques ou papules eczématisées ou infiltrées, de rash érythémateux et maculopapuleux, rarement sous la forme classique micro- ou macronodulaire. L’atteinte articulaire (58 %) : elle se présente sous forme de polyarthrite non destructrice touchant les doigts et les orteils, et simulant une arthrite chronique juvénile. L’atteinte oculaire (58 %) : elle est souvent latente et mérite d’être recherchée systématiquement. Elle se manifeste sous forme d’uvéite antérieure, de kératite, de synéchies postérieures, d’atrophie optique ou de rétinite miliaire, qui peuvent évoluer progressivement vers une cécité. Les autres atteintes viscérales, en particulier, pulmonaire, ganglionnaire, rénale ou autre, sont exceptionnelles à cet âge et s’observent, par ailleurs après 6 ans, où la symptomatologie est similaire à celle de l’adulte. Explorations complémentaires Sur le plan paraclinique, aucune investigation n’est spécifique pour le diagnostic de la sarcoïdose. Cependant, certains examens complémentaires peuvent avoir une valeur d’orientation, tels que la biopsie cutanée qui montre un granulome épithélioïde sans nécrose caséeuse(5), le dosage de l’enzyme de conversion de l’angiotensine, dont un taux élevé a une valeur pronostique et permet de poser l’indication d’un traitement systémique(6). Évolution, pronostic Le pronostic de la sarcoïdose de l’enfant paraît meilleur que celui de l’adulte avec une mortalité plus faible. Cependant, il est difficile de prévoir l’évolution de cette affection étant donnés sa rareté chez l’enfant (5). Dans la majorité des cas, les lésions cutanées sont d’évolution extrêmement lente et rebelles aux traitements, mais, parfois, elles peuvent disparaître spontanément (7). Certains enfants peuvent développer des complications viscérales essentiellement pulmonaires qui se manifestent cliniquement par une dyspnée. L’exploration fonctionnelle respiratoire objective un syndrome restrictif avec diminution de la capacité vitale et de la diffusion alvéolo-capillaire. Des adénopathies hilaires associées à un syndrome réticulonodulaire peuvent apparaître aux radiographies pulmonaires qui montrent parfois des petits nodules paratrachéaux, voire mais rarement, de larges nodules simulant un lymphome(3). Traitement Le traitement de la sarcoïdose de l’enfant varie selon le tableau clinique. Un traitement général se justifie devant la gravité de l’atteinte systémique. Le traitement de choix est la corticothérapie orale à la posologie de 1 à 2 mg/kg/j pendant 18 mois à 2 ans(7). Hunt et coll. avaient obtenu une nette amélioration des lésions cutanées et viscérales de la sarcoïdose avec de la prédnisolone à 2 mg/kg/j chez un enfant de 5 ans après 3 mois de traitement (2). D’autres traitements ont été utilisés tels que les anti-inflammatoires non stéroïdiens, justifiés devant l’atteinte articulaire, le méthotrexate, l’azathioprine, le cyclophosphamide, l’allopurinol, les antimalariens et l’isotrétinoïne chez le grand enfant (7), mais les résultats sont très variables. Un traitement local à type d’injections intralésionnelles de corticoïdes ou de cryothérapie (2) peut être envisagé devant certaines formes cutanées infiltrantes. Conclusion Notre observation est particulière par : – la survenue de la sarcoïdose à un âge très précoce ; – la localisation exclusivement cutanée ; – le traitement par cryothérapie qui a donné de bons résultats. Devant toute sarcoïdose de l’enfant, il faut réaliser systématiquement un examen ophtalmologique avec une lampe à fente, un dosage de la calcémie et de la calciurie, et une radiographie pulmonaire pour détecter une localisation viscérale souvent latente(13), entreprendre à temps un traitement adéquat pour éviter les complications de la sarcoïdose qui peuvent en effet engager le pronostic fonctionnel et vital.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :