Publié le 09 nov 2009Lecture 8 min
Des métrorragies à l’adolescence
D.ARMENGAUD
Clémence, jeune fille de 14 ans et demi, est adressée aux urgences par son médecin traitant en raison de petites métrorragies associées à des douleurs abdominales, prédominant dans le flanc et l’hypogastre droit depuis 24 heures, sans facteur déclenchant particulier, ni fièvre.
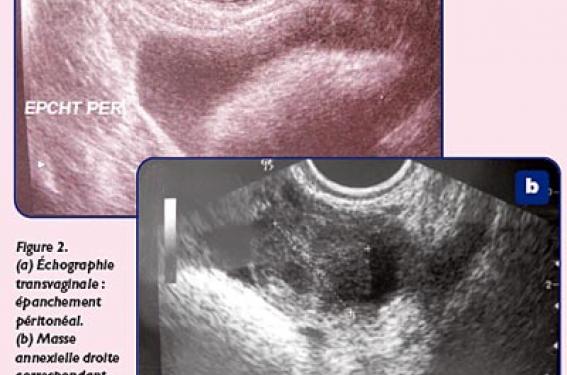
Histoire clinique À l’examen, cette jeune fille est apparemment en bon état général, apyrétique. La fréquence cardiaque est à 64/min, la pression artérielle à 123/ 90 mmHg. Elle pèse 55 kg pour une taille de 167 cm (IMC : 19,7). L’examen abdominal retrouve une douleur localisée de la fosse iliaque droite avec une petite défense provoquée à la palpation un peu appuyée, et une douleur basse hypogastrique à la décompression de la fosse iliaque gauche. Le reste de l’examen somatique est sans particularité. Il n’y a pas de vomissements ni de troubles du transit, en revanche, elle se plaint d’une dysurie. À l’interrogatoire, Clémence nous apprend qu’elle est réglée depuis l’âge de 12 ans et que le dernier jour de ses dernières règles, normales, remonte à 1 semaine. Elle nous dit avoir déjà eu des rapports sexuels protégés, mais une rupture de préservatif la conduite à prendre une contraception postcoïtal 3 semaines auparavant. Un bilan biologique est prélevé. Examens biologiques • NFS : – Hb : 12,0 g/100 ml – GR : 4 460 000/mm3 ; VGM : 83 μ3 – GB : 9 600/mm3 (dont 72 % de PNN ) – Plaquettes : 228 000/mm3 • Glycémie : 5,43 mmol/l • Ionogramme sanguin : (mmol/l) : Na :139 ; K : 4,0 ; bicarbonates : 25 ; urée : 2,0 • Protides : 70 g/l • TP : 84 % ; TCK : 26 s pour un témoin à 30 s • Créatinine : 65,4 μmol/l • Vitaminémie D : 9 ng/ml (15-50) • BU : absence de protéinurie • CRP : 10 mg/l Hypothèses diagnostique La première hypothèse possible est bien sûr, par ordre de fréquence, celle d’un syndrome appendiculaire, notamment devant la localisation persistante de la douleur dans la fosse iliaque droite. Les signes urinaires peuvent faire évoquer un appendice plus profond, mésocoeliaque, mais le syndrome infectieux clinique et biologique est vraiment absent alors que la douleur évolue depuis plus de 24 heures. Ce diagnostic ne peut être retenu sans en évoquer d’autres, ce d’autant qu’il existe une hémorragie génitale qui n’est absolument pas habituelle dans un tableau digestif. Des ménorragies pubertaires se caractérisent par des règles abondantes ou prolongées, surtout au cours des premiers cycles. Elles sont souvent à l’origine d’une anémie par la sommation des pertes dont l’importance est souvent sousestimée par une adolescente peu « expérimentée ». Une spanioménorrhée fonctionnelle est fréquente chez la fille lors de l’installation des premières règles. Ces irrégularités menstruelles, en rapport avec une immaturité de la fonction hypothalamo-hypophysoovarienne, ne sont « acceptables » qu’au cours de la première année. Mais Clémence nous dit avoir des cycles tout à fait réguliers depuis maintenant plusieurs mois. Un défaut de contraception orale du fait d’une prise irrégulière ou d’une pilule insuffisamment dosée en oestrogènes (mini ou microdosée) peut être source de spotting. Mais dans le cas présent cela ne peut être retenu puisque Clémence n’est pas sous contraceptif oral régulier. Une infection pelvienne (endométrite ou salpingite) peut survenir chez une jeune fille sexuellement active, mais le tableau infectieux manque et les hémorragies sont dans ce contexte plus inconstantes que des leucorrhées, ici absentes. Un traumatisme génital lié à une agression sexuelle, un premier rapport, ou encore un accident sportif peut être évoqué. Cependant, l’interrogatoire ne retrouve aucune de ces possibles causes dans les jours précédents. On peut penser aussi à un trouble de l’hémostase, congénital, notamment une maladie de Willebrand dont c’est un mode initial classique de révélation, mais cela à l’occasion des premières règles, ou à une thrombopénie, mais le bilan initial (TP, TCK) est ici normal. Compte tenu de l’histoire de cette jeune fille, une hémorragie génitale en rapport avec une grossesse doit être évoquée. Deux examens sont donc effectués en urgence : – le dosage des β HCG qui permet de confirmer l’existence d’une grossesse évolutive et dont les taux donnent une première approximation de la date de son début (tableau) ; – et surtout, compte tenu des douleurs pelviennes et de l’hémorrgie génitale, une échographie pelvienne (figure 1) et/ou transvaginale (figure 2), à la recherche d’une forme de grossesse compliquée, c'est-à-dire avant tout d’une grossesse extra-utérine. Cette dernière hypothèse diagnostique sera confirmée par un taux de β HCG de 586 UI/l et la mise en évidence par l’échographie d’une vacuité d’un utérus de taille normale, mais d’un épanchement du culde- sac de Douglas avec une masse latéro-utérine droite de 13 mm, non pulsatile. Les métrorragies de Clémence sont bien dues à une grossesse extra-utérine droite. Commentaire • La survenue d’une grossesse extra-utérine (GEU) est un évènement beaucoup plus rare (10 fois moins) qu’une fausse couche spontanée précoce… cependant, elle concerne 1,5 à 2 % des grossesses spontanées. Il s’agit pourtant d’une urgence thérapeutique qui, bien que peu « pédiatrique », ne doit pas être méconnue car le risque hémorragique soudain et possiblement cataclysmique est encore à l’origine de décès liés à la grossesse (6 % des causes de décès maternels). • Le diagnostic repose sur la trilogie aménorrhée, douleur pelvienne, métrorragie, mais cela n’est retrouvé que dans la moitié des cas. De même, si une masse annexielle peut être mise en évidence à la palpation cela est inconstant. C’est surtout une douleur latéro-utérine qui doit faire évoquer le diagnostic en sachant que dans 20 % des cas c’est un choc ou une instabilité hémodynamique « isolée » qui peut en être le seul élément révélateur. Le diagnostic de GEU repose sur l’échographie pelvienne ou transvaginale. Cet examen permet le plus souvent un diagnostic positif avec trois situations pouvant correspondre à une GEU, le plus souvent ampullaire : – présence d’un oeuf avec un pôle foetal et une activité cardiaque, ou non, situé en extrautérin ; – masse annexielle avec anneau hyper-échogène en périphérie de l’oeuf ; – masse annexielle isolée mais séparée de l’ovaire, comme cela a été retrouvé dans ce cas. • Le dosage des β HCG confirme la grossesse en cours et, de ce fait, est un argument majeur pour ce diagnostic. • Un certain nombre de facteurs de risque de GEU ont été identifiés, avec au premier plan des antécédents infectieux (salpingite, infection à chlamydiae, à gonocoque), ou de chirurgie tubaire (plastie, lyse d’adhérence, ligature), mais aussi des antécédents de GEU (risque multiplié par 7 à 13). Au-delà de 35 ans, le risque est 4 fois supérieur à celui d’une femme âgé de moins de 24 ans. À tout âge, le tabagisme est un facteur de risque reconnu dont le mécanisme reste incertain (ovulation retardée, altération de la motilité tubaire). • La survenue d’une grossesse sous dispositif intra-utérin, ou après ligature de trompe, est rare. Par ailleurs, dans 25 à 50 % des cas de GEU, il n’a pas été démontré de relation avec l’emploi d’une contraception orale oestroprogestative. En revanche, l’utilisation du levonogestrel soulève quelques questions (encadré). Histoire clinique (suite et fin) L’indication opératoire est immédiatement portée devant la suspicion de rupture tubaire. La coelioscopie confirme une GEU ampullaire avec saignement extériorisé par le pavillon, sans rupture de la trompe. Après aspiration de l’hémopéritoine (100 ml environ), une extraction du trophoblaste à la pince est réalisée par salpingotomie simple, sans nécessiter de salpingectomie, ni de recourir à une transfusion. L’étude anatomopathologique du prélèvement confirmera la présence de cellules trophoblastiques. Le dosage des β HCG effectué 48 h après l’intervention retrouvant un taux élevé (393 UI/l) conduira à pratiquer une injection de 80 mg de méthotrexate en intramusculaire suivie d’une diminution secondaire significative des β HCG, respectivement à 63 UI/l et 21 UI/l à J4 et J7 post-opératoire. Ce cas clinique est aussi l’occasion de rappeler que la contraception d’urgence doit rester d’utilisation exceptionnelle (lévonorgestrel), au profit des mesures de protection désormais mieux acceptées, et d’une contraception orale régulière Lévonorgestrel et GEU • Le mode d’action du lévonorgestrel, qui est un progestatif utilisé en contraception d’urgence, est complexe car il peut : – bloquer l’ovulation (si le rapport a lieu dans les jours précédents l’ovulation) ; – empêcher l’implantation de l’oeuf alors qu’il n’a aucune efficacité si celle-ci a eu lieu (absence de modification histologique de l’endomètre) ; – diminuer la motilité tubaire, comme tous les progestatifs. La grossesse sera d’autant mieux prévenue que l’administration, après le rapport non protégé, sera plus précoce (95 % dans les 24 heures après le rapport ; 85 % entre 24 et 48 heures, 60 % environ entre 48 et 72 heures, sans données disponibles au-delà. Il est difficile actuellement de savoir si le risque de GEU est réellement supérieur au risque « naturel », ce d’autant que cette contraception en elle-même « supprime » un certain nombre de GEU potentielle. Une amélioration possible par l’utilisation d’une posologie plus faible de 750 mg —alors que le dosage actuel est de 1500 mg — pourrait être discutée avec une même efficacité contraceptive, et peut-être une moindre action sur la motilité tubaire ; mais cela reste à démontrer.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :