Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 28 fév 2010Lecture 9 min
Arthrite et méningocoque
D. ARMENGAUD, CH de Saint Germain en laye

Juan, un garçon de 11 ans, est adressé aux urgences par son médecin traitant appelé au domicile en raison de l’apparition brutale d’une gonalgie droite dans un contexte de pharyngite fébrile. Il s’y associe une éruption maculeuse non prurigineuse des membres inférieurs sans autre anomalie de l’examen clinique.
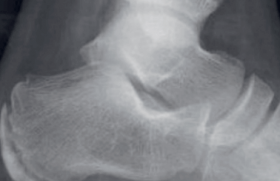
Histoire clinique Juan n’a aucun antécédent personnel médical ou chirurgical particulier, et notamment son médecin qui le connaît bien précise qu’il s’agit du premier épisode de ce genre. À l’arrivée aux urgences, ce jeune garçon paraît en bon état général malgré une fièvre élevée à 38,8 °C. La mobilisation de l’articulation est possible avec une boiterie d’esquive et les amplitudes articulaires du genou sont limitées et douloureuses. À l’examen, il existe à l’évidence une arthrite du genou qui présente une augmentation de volume avec un oedème sous-cutané, rouge, chaud et douloureux à la palpation, avec épanchement intra-articulaire (culs-de-sac synoviaux tendus et choc rotulien). Il n’y a pas d’adénopathie inguinale ni d’autres atteintes articulaires. L’éruption notée est toujours présente, d’allure plutôt érythémato-papuleuse, sans purpura ni vésicule. L’auscultation cardiopulmonaire est normale, l’hémodynamique correcte avec une fréquence cardiaque à 114/min, une pression artérielle à 104/48 mmHg. L’abdomen est souple, indolore, sans hépato- ni splénomégalie. L’examen ORL retrouve une pharyngite banale, sans angine ni adénopathie cervicale. Le reste de l’examen est sans particularité. Un bilan biologique est prélevé (encadré) et une radiographie des genoux réalisée (figures 1 et 2). Figure 1. Radiographie des genoux comparative normale (absence de lésion osseuse). Figure 2. Radiographie du genou droit (normale) ; absence de lésions épiphysaires ou des cartilages articulaires. Devant la suspicion d’arthrite septique un avis orthopédique est demandé et une ponction de l’articulation est effectuée aux urgences, ramenant un liquide purulent qui est envoyé au laboratoire pour étude cytobactériologique. L’indication d’une arthrotomie est posée, mais dans l’attente du passage au bloc opératoire la situation se dégrade rapidement avec une altération franche de l’état général, céphalées, vomissements et troubles de la conscience (agitation) et raideur de la nuque. Bilan biologique • NFS : – Hb : 12,1 g/100 ml – GR : 4 200 000/mm3 ; VGM 84 μm3 – GB : 16 000/mm3 (dont 89 % de PNN) – Plaquettes : 236 000/mm3 • Glycémie : 3,8 mmol/l • Ionogramme sanguin (mmol/l) : Na : 134 ; K : 4,1 ; bicarbonates : 20,3 ; urée : 4,7 • Créatinine : 66 μmol/l • Protides : 64 g/l • BU : absence de protéinurie • CRP : 91 mg/l • VS : 18/46 mim Quelle est votre interprétation de cette histoire et quelle est votre prise en charge ? Hypothèses diagnostiques Une tuméfaction articulaire et/ou périarticulaire peut répondre à plusieurs diagnostics : inflammation de l’insertion tendineuse (enthésite), ou des structures périariculaires (ténosynovite), mais la présence d’un épanchement articulaire est, dans un contexte fébrile comme cela est le cas ici, en faveur d’une arthrite qui peut être infectieuse, ou inflammatoire, ou réactionnelle. ● Dans ce contexte de pharyngite fébrile l’origine virale est probable (le test de diagnostic rapide effectué sera négatif) et l’hypothèse d’une origine inflammatoire n’est pas retenue. Il est cependant possible d’observer des arthrites inflammatoires au cours d’infections à parvovirus, à virus Epstein Barr, ou encore dans la maladie de Lyme, où les atteintes sont souvent multiples (pauciou polyarticulaires) alors qu’ici, dans notre cas, l’atteinte est monoarticulaire. ● De même, le diagnostic de purpura rhumatoïde, pouvant être évoqué devant une éruption des membres inférieurs, ne peut être retenu dans ce climat fébrile, mais la recherche d’une éventuelle protéinurie- hématurie sera toutefois effectuée (BU négative). ● Il pourrait aussi s’agir d’une première atteinte d’une arthrite chronique juvénile, mais la brutalité du tableau n’est pas en faveur de ce diagnostic, tout comme la normalité de la radiographie. ● L’urgence est, de toutes façons, d’éliminer une arthrite infectieuse, plus probable dans ce contexte. Quatre germes se rencontrent principalement chez l’enfant : – Hæmophilis influenzæ, mais depuis l’extension de la vaccination, les formes invasives de ces infections ont pratiquement disparu. En outre, l’âge de l’enfant et les antécédents de vaccination permettent d’écarter cette hypothèse ; – Streptococcus pneumoniæ ; pour les mêmes raisons de vaccination, il est en diminution, mais les souches non contenues dans le vaccin heptavalent sont toujours susceptibles de se manifester ; – Staphyloccus aureus ; ce germe est sûrement à retenir dans ce contexte, ce d’autant que le tableau infectieux est bruyant, mais… ; – Neisseria meningitidis ; la dégradation « secondaire », brutale, impose une prise en charge urgente en raison d’une probable atteinte bactériémique sévère, même si l’éruption n’est pas purpurique. Les troubles de la conscience auxquels participent le choc septique et une possible atteinte neuro-méningée sont plus en faveur de ce germe. La ponction lombaire effectuée dans un deuxième temps, après restauration de l’hémodynamique par un bolus de sérum physiologique (20 ml/kg) et le début d’une antibiothérapie probabiliste par céfotaxime, vancomycine et gentamycine, permettra de confirmer la présence d’une méningite, mais avec « seulement » 36 éléments, dont 86 % de PNN, une protéinorachie à 0,3g/l, une glycorachie à 3 mmol/l et la présence à l’examen direct d’un cocci gram négatif qui sera secondairement identifié comme… un méningocoque du groupe C. Commentaire • Il n’est pas rare de voir survenir une arthrite dans les suites immédiates d’une méningite purulente, à Neisseria meningitidis, ou avant l’extension de la vaccination à Hæmophilus influenzæ, et plus rarement au pneumocoque. Plusieurs mécanismes peuvent en être à l’origine : – invasion directe de l’articulation lors d’une bactériémie avec prolifération bactérienne in situ, à l’origine d’une arthrite purulente ; – réaction d’hypersensibilité ou arthrite allergique ; – hémorragie (hémarthrose) dans un contexte de troubles de la coagulation. • Il s’agit le plus souvent d’une arthrite aseptique de mécanisme immuno-inflammatoire, liée au dépôt de complexes immuns qui sont susceptibles de donner d’autres atteintes viscérales (néphropathie glomérulaire aiguë, péricardite). Leur incidence est de l’ordre de 5 % des cas de méningite et touche avant tout les grosses articulations et tout particulièrement le genou ; dans un cas sur deux l’atteinte est pluri-articulaire. • Il est plus rare et plutôt trompeur de voir une arthrite purulente à méningocoque contemporaine ou précédant l’atteinte méningée. L’arthrite méningococcique est une forme rare d’arthrite septique qui touche également les grosses articulations et n’est pluri-articulaire que dans un tiers des cas. La prise en charge qui s’impose est celle de toute « méningococcémie » dont la gravité potentielle est connue de tous ; mais l’athrite ne doit pas être oubliée et son évacuation, avec lavage et drainage associés à l’antibiothérapie adaptée, ne laisse que rarement des séquelles. La recherche d’un facteur de risque reste de mise, tel un déficit en IgG2 ou en fraction C3, C6, C7, C8 du complément. Évolution et suivi • La persistance des troubles de la conscience amènera à proposer une intubation pour le transfert en réanimation où le maintien de l’hémodynamique de ce choc septique nécessitera, en plus de la poursuite du remplissage, la prescription de catécholamines pendant 48 heures. L’antibiothérapie, une fois le germe identifié, sera simplifiée et réduite à la prescription d’amoxicilline. L’évolution ultérieure sera simple sur le plan neurologique avec une récupération complète des fonctions cognitives et supérieures, sans déficit moteur ou sensoriel. • L’arthrotomie effectuée ensuite permettra un lavage et drainage de cette arthrite purulente, sans germe retrouvé à l’examen ou en culture, mais l’amplification du gène codant pour l’ARN 16S, effectuée sur la ponction à l’aiguille initiale, sera positive et son séquençage identifiera de l’ADN de Neisseria meningitidis. Les suites seront également simples avec récupération d’une mobilité normale. Méningocoque C et prophylaxie Les facteurs favorisant la transmission du méningocoque sont la proximité du contact et la durée d’exposition. Le risque d’infection invasive a lieu 2 à 10 jours après contamination par Neisseria meningitidis (NM). Dans l’environnement d’un sujet atteint de méningite, le risque de cas secondaire est fonction de la promiscuité et multiplié par 500 en famille par rapport à la population générale, 75 dans une crèche, 20 dans une école. D’où l’intérêt de la prophylaxie des sujets contacts pour réduire la fréquence des cas secondaires de l’entourage du sujet index, et rompre la chaîne de transmission dans la population générale. L’antibioprophylaxie concerne la prévention des cas secondaires, qui ne représentent cependant que 2 % des cas de méningites. Elle doit être administrée dans les plus brefs délais (24 à 48 heures) et son intérêt diminue pour être nul au-delà de 10 jours. L’antibioprophylaxie du cas index, limitant le portage oropharyngé, n’est pas nécessaire si une céphalosporine de troisième génération a été utilisée comme traitement, mais reste recommandée si c’est une pénicilline A qui a été prescrite. La vaccination peut être proposée en complément de l’antibioprophylaxie aux sujets vivant dans l’entourage proche du patient ou en contact fréquent ou répété avec son environnement. Il existe trois types de vaccin : – polysaccharidique A+C, qui n’est plus proposé depuis la disponibilité du vaccin conjugué (sauf en cas d’exceptionnel méningocoque A) ; – polysaccharidique A+C+Y/W135, disponible en ATU de cohorte pour la prophylaxie des souches Y/W135 (pélerins de la Mecque essentiellement) ; – conjugué C, utilisable dès l’âge de 2 mois, nécessitant 2 doses avant l’âge de 1 an, plus immunogène (la date d’une éventuelle dose de rappel n’est pas encore établie), permettant d’interrompre la chaîne de transmission au niveau individuel, mais aussi de la population lorsqu’il existe une augmentation anormale de l’incidence des cas de méningite C, surveillée par les déclarations plus que jamais obligatoires.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :