Publié le 26 jan 2010Lecture 8 min
Amygdalectomie : évolution des idées et des pratiques
M. FRANÇOIS, Hôpital Robert-Debré, Paris
L’amygdalectomie a bien changé au cours des vingt dernières années, d’une part, parce que la pathologie amygdalienne de l’enfant s’est modifiée, ce qui a conduit à des changements importants dans les indications opératoires, d’autre part, parce que les progrès des techniques ont introduit des variantes dans les modalités opératoires et dans les soins post-opératoires.
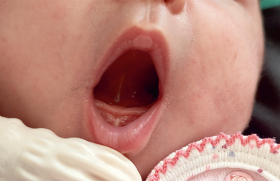
Pathologie amygdalienne de l’enfant Alors que chez l’adulte, la pathologie amygdalienne est dominée par le cancer, chez l’enfant, la pathologie amygdalienne était pratiquement limitée aux angines jusque dans les années 70 où ont commencé à apparaître des hypertrophies bénignes des amygdales palatines. Cette pathologie est de plus en plus fréquente. Elle atteint pratiquement exclusivement des jeunes enfants de 2 à 7 ans, par ailleurs en bonne santé et qui assez souvent n’ont aucun antécédent d’angine. La pathogénie de l’hypertrophie bénigne des amygdales palatines est encore inconnue. Cette affection se rencontre dans toutes les régions du globe et dans toutes les ethnies. Diverses études ont montré qu’elle n’était pas due au reflux gastro-oesophagien, ni à une allergie respiratoire ou alimentaire, ni à une infection bactérienne particulière, ni au portage de bactéries résistantes aux antibiotiques. L’hypothèse actuelle est que l’augmentation de volume des amygdales serait due à un défaut d’apoptose secondaire à une inflammation locale, avec une augmentation de l’expression des récepteurs des leucotriènes. Indications actuelles de l’amygdalectomie de l’enfant L’indication traditionnelle de l’amygdalectomie chez l’enfant est le caractère très récidivant des angines. Il y a un consensus professionnel pour considérer que les angines sont (anormalement) récidivantes à partir de 3 par an 3 ans de suite, 5 par an 2 ans de suite ou 7 dans l’année. Pour dénombrer à posteriori le nombre d’angines, il faut consulter le carnet de santé et demander combien de fois l’enfant a reçu des antibiotiques et manqué l’école. L’amygdalectomie permet de réduire la fréquence des pharyngites. Elle est particulièrement efficace chez les enfants qui ont une néphropathie à IgA (syndrome de Berger qui se manifeste par une hématurie contemporaine des angines, à la différence de la glomérulonéphrite post-streptococcique qui survient 1 à 3 semaines après une angine) et ceux qui ont un syndrome de Marshall ou syndrome PFAFA (qui associe une fièvre récurrente, en général toutes les 3-4 semaines, une aphtose buccale, une pharyngite et des adénopathies cervicales). Dans les autres cas, les parents peuvent opter pour le traitement de chaque épisode car, habituellement, au bout de quelques années, les angines s’espacent. L’amygdalectomie est indiquée en cas d’amygdales obstructives ou d’hypertrophie unilatérale (pour faire le diagnostic histologique) et conseillée en cas d’angines récidivantes. De plus en plus souvent, l’amygdalectomie est proposée pour une hypertrophie bénigne bilatérale des amygdales palatines avec des signes diurnes (en particulier une respiration bouche ouverte), mais surtout nocturnes d’obstruction des voies aériennes supérieures : ronflement, apnées, sommeil agité avec des réveils fréquents. À l’examen de l’oropharynx, les amygdales apparaissent très volumineuses, avec un espace de moins de 1 cm entre leur bord interne. L’examen n’a de valeur que si l’enfant n’a pas de réflexe nauséeux, car celui-ci fait pivoter les amygdales et les rapproche l’une de l’autre. Il y a un consensus professionnel pour porter l’indication opératoire sur l’interrogatoire et l’examen clinique, sans examen complémentaire. Ce n’est qu’en cas de doute clinique, de problème neurologique associé ou de risque opératoire majoré (hémophilie par exemple) que l’on demandera une polysomnographie nocturne pour objectiver les apnées avec désaturation. Il n’existe actuellement aucun médicament qui puisse diminuer de façon stable le volume des amygdales. Pour éviter les effets délétères des désaturations nocturnes répétées sur le cerveau et sur le coeur, la seule solution est l’amygdalectomie. Pour attendre la date de l’intervention, ou en cas de persistance des troubles après amygdalectomie, certains auteurs proposent un traitement de 1 à 3 mois par un antileucotriène, le montelukast (Singulair®), éventuellement associé à une corticothérapie nasale s’il y a obstruction nasale au décubitus. Il faut proposer une amygdalectomie bilatérale dans la crainte d’une néoplasie en cas de découverte d’une hypertrophie unilatérale des amygdales, surtout si elle est récente (< 6 semaines), et s’accompagne de signes généraux (fièvre, asthénie, amaigrissement). Enfin, certains troubles de l’articulé dentaire peuvent bénéficier d’une amygdalectomie, si le volume des amygdales semble être un facteur aggravant, en empêchant le recul de la langue. Techniques d’amygdalectomie Chez l’enfant, l’amygdalectomie se pratique sous anesthésie générale. La consultation d’anesthésie doit se faire au moins 2 jours et au plus 30 jours avant la date prévue de l’intervention. Le bilan d’hémostase n’est pas systématique chez les enfants de plus de 3 ans. L’intervention peut être réalisée en ambulatoire si les parents le demandent et remplissent les conditions de l’ambulatoire : compréhension des consignes en français, deux adultes à la maison, présence d’un téléphone et d’une voiture, habitation à moins de 20 minutes de la clinique ou de l’hôpital. L’amygdalectomie est réalisable en ambulatoire à la demande des parents, sous certaines conditions. Cet acte chirurgical se faisait, il y a 50 ans, en position assise avec la guillotine de Sluder. L’intervention se fait maintenant en décubitus dorsal et avec protection des voies aériennes inférieures par intubation. La guillotine de Sluder est abandonnée en France au profit de la méthode par dissection qui peut se faire avec des instruments froids (ciseaux, décolleur…) ou au bistouri électrique. Récemment, d’autres techniques ont été développées dans le but d’améliorer les suites opératoires, et en particulier de diminuer la douleur. Il s’agit de l’amygdalectomie au laser CO2, au microdébrideur et de la coblation. Mais attention, avec ces nouvelles technologies, l’opérateur laisse une épaisseur plus ou moins importante de tissu amygdalien. Le recul est actuellement insuf-fisant pour savoir quel sera le risque à moyen terme de repousse du tissu amygdalien ou de récidive des angines. Par ailleurs, le coût de l’équipement et du consommable, qui n’est pas pris en charge par l’assurance maladie, est un frein à la diffusion de ces techniques… Soins post-opératoires L’antibioprophylaxie n’est pas recommandée, hors cas particulier (valvulopathie, drépanocytose…). L’apparition d’une fièvre n’est pas synonyme d’infection bactérienne du site opératoire, et avant toute prescription, il est bon de la documenter : NFS, CRP, ionogramme sanguin, bandelette urinaire, auscultation et radiographie du thorax. Les apports hydro-électrolytiques doivent être précisés par écrit et surveillés avec un contrôle de débit, le risque étant la survenue d’une hyponatrémie (cause plus fréquente de décès post-amygdalectomie que l’hémorragie). Les liquides peuvent être autorisés au bout de 2 heures et l’alimentation au bout de 6 heures. La déglutition et la mastication étant douloureuse, l’alimentation sera liquide puis molle, en privilégiant ce que l’enfant aime. La fièvre en post-opératoire n’est pas synonyme d’infection bactérienne du site opératoire. La douleur est constante en post-opératoire et dure en moyenne 5 à 7 jours. Elle est localisée avant tout à la gorge, mais peut irradier dans les oreilles ou provoquer un torticolis. Le but du traitement antalgique est d’obtenir une douleur d’intensité inférieure à 3/10 sur une échelle visuelle analogique et une reprise aussi rapide que possible d’une activité normale. Les corticoïdes sont parmi les médicaments reconnus comme efficaces, diminuant la douleur mais aussi les vomissements. Les AINS doivent être évités, car ils pourraient faciliter un saignement post-opératoire. Le paracétamol peut être largement utilisé, mais il est souvent insuffisant les 3 premiers jours. En ce qui concerne les antalgiques de palier 2, chez l’enfant de moins de 3 ans, le seul autorisé est le Codenfan®. Chez l’enfant de plus de 3 ans on peut prescrire de l’Efferalgan codéiné® (agiter le verre pour dégazer avant de boire) ou du Codoliprane® à partir de 6 ans. Si la constipation est l’effet secondaire le plus fréquent de la codéine, il faut se méfier des céphalées (et plus on donne de Codenfan® ou de paracétamolcodéine, moins on soulage les douleurs si ce sont en fait des céphalées). Le tramadol (Topalgic® gouttes peut être prescrit à partir de 3 ans. Son utilisation est limitée par les nausées qui peuvent nécessiter l’administration d’ondansetron (Zophren®) ou de métoclopramide (Primpéran®). Les antalgiques de palier 1 sont insuffisants.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :