Publié le 23 mar 2009Lecture 9 min
Actualités sur le syndrome de Kawasaki
J.-L. STEPHAN, CHU Hôpital Nord, Saint-Étienne
Le syndrome de Kawasaki, vascularite systémique, touche le petit enfant entre 2 et 4 ans. De la séméiologie riche et variée de cette maladie, émerge l'atteinte coronarienne qui domine le pronostic.
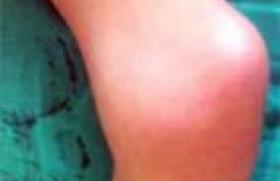
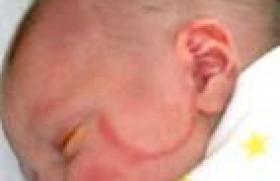
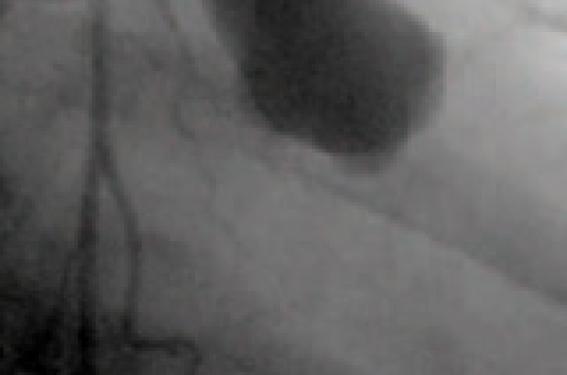
La toute première description remonte à 1939. Elle concernait une fillette japonaise de 5 ans, décédée brutalement d’une rupture d’anévrisme coronarien. Puis, à la suite d’une seconde observation en 1961, Tomisaku Kawasaki a mené la première étude épidémiologique et clinique sur cette entité décrite sous le terme de « syndrome lymphadéno-muco-cutané ». L'incidence la plus élevée est notée au Japon : 1,34/100 000. Caractéristiques cliniques En l'absence de test biologique spécifique, toute fièvre prolongée et élevée « qui ne fait pas sa preuve » doit faire évoquer ce diagnostic (en particulier chez un nourrisson). Après avoir éliminé les autres causes de fièvre éruptive (scarlatine, rougeole, ou une autre virose), le diagnostic nécessite la présence de 4 des critères énoncés dans le tableau (page 2), sauf s'il existe une atteinte coronarienne à l'échographie. Formes typiques La fièvre dure souvent plus de 15 jours si le patient n'est pas traité. Elle s’accompagne d’une altération de l’état général avec syndrome algique marqué (enfant geignard ou très irritable), qui est un élément très important du diagnostic même s’il ne fait pas partie des critères. L’atteinte oculaire associe parfois une conjonctivite non purulente, épargnant le limbe à une uvéite antérieure objectivée à la lampe à fente. Les oedèmes des extrémités sont caractéristiques avec induration et érythème douloureux. Cette vascularite s'accompagne parfois d'un véritable syndrome de Raynaud, voire de nécroses des extrémités. Le rash est très variable : tantôt morbilliforme, tantôt scarlatiniforme, prenant parfois l'aspect d'un véritable érythème polymorphe avec des lésions élémentaires en cible. L'érythème au point d'inoculation du BCG est aussi caractéristique. La desquamation commence typiquement 10 à 20 jours après l'installation de la fièvre. Elle est très caractéristique au niveau du périnée et du siège avec de grands lambeaux. Les adénopathies (plus souvent une seule !) sont moins constantes. L’intumescence ganglionnaire est parfois responsable d'un torticolis. Sur le plan biologique, aucune anomalie n’est réellement spécifique. Le syndrome inflammatoire, la thrombocytose, la pyurie stérile, l’élévation des transaminases et l’hypercellularité dans le LCR sont tout de même assez fréquents. Formes atypiques Les formes du tout jeune nourrisson sont rares mais particulièrement trompeuses car les critères exigés ne sont pas tous au complet (syndrome de Kawasaki « atypique » ou incomplet) et d'autres manifestations égarent (arthralgies, hydrocholécystite, méningite aseptique lymphocytaire). L'atteinte coronarienne est à rechercher de principe par échographie. Plus fréquente que dans les formes typiques, elle a valeur de critère majeur. Les formes du tout jeune nourrisson sont rares mais particulièrement trompeuses. La mortalité est élevée du fait de la méconnaissance du diagnostic ou de l'évolution péjorative de l'atteinte cardiaque (myocardiopathie ischémique). C’est dans ce groupe que le risque coronarien est le plus élevé. Critères diagnostiques du syndrome de Kawasaki. • Hyperhémie conjonctivale sans écoulement purulent. • Rougeur de l'oropharynx telle une langue framboisée (comme on la voit dans la scarlatine). • Chéilite : les lèvres sont fissurées, intumescentes et sèches. • OEdème des extrémités, tendu parfois douloureux. • Desquamation péri-unguéale en fin d'évolution surtout. • Éruption de caractère polymorphe débutant au niveau du tronc. • Adénopathies cervicales. Évolution, pronostic et complications Habituellement, cette vascularite aiguë guérit en 6 semaines sous réserve des complications cardiaques ou de rechutes exceptionnelles. Complications cardiaques Les anévrismes coronariens constituent un critère majeur du syndrome. Ils apparaissent dans la phase aiguë et vont déterminer largement le pronostic. Les anévrismes géants, de plus de 8 mm de diamètre, sont volontiers compliqués d'infarctus. Les modifications hémodynamiques locales, les lésions endothéliales, le ralentissement circulatoire favorisent les thromboses. Les premiers accidents ischémiques du myocarde sont parfois asymptomatiques, mais les accidents subséquents sont fatals, le plus souvent, ou endommagent le myocarde en altérant grandement la fonction ventriculaire gauche. À distance, l’artériographie coronaire décrit l'anatomie vasculaire, les sténoses, les circulations de suppléance, le kinking (plicature ou coudure) des vaisseaux, tous renseignements utiles avant la chirurgie vasculaire. Le scanner multibarette, peu irradiant et non agressif, a un avenir prometteur dans la description des lésions. La scintigraphie au thallium avec épreuves d’effort permet d'évaluer la compétence myocardique. Maladie de Kawasaki. Coronarographie : anévrisme géant et dilatation de la portion proximale de la coronaire antérieure gauche. Autres complications La péricardite, lorsque l'épanchement est abondant, est mise aisément en évidence par échographie. L'atteinte valvulaire est d'origine inflammatoire ou secondaire à l'ischémie des piliers. Par ailleurs, cette panvascularite peut concerner d’autres gros vaisseaux artériels avec autant de présentations cliniques : artère axillaire, mésentérique, iliaque commune. L'échographie est donc recommandée au diagnostic et sera l'examen essentiel de la surveillance. Complications neurologiques En dehors d'observations de méningites aseptiques, de paralysies faciales brutales, d’accidents vasculaires cérébraux ischémiques et de convulsions, l'atteinte du système nerveux central est plutôt rare. Hypothèses physiopathologiques, les pistes infectieuses Le syndrome de Kawasaki réalise un état d'intense activation lymphocytaire, macrophagique et endothéliale. Les parois vasculaires sont infiltrées par des cellules mononucléées qui sécrètent des médiateurs solubles tels que le VEGF, l'interleukine-1, le TNF alpha, les métalloprotéinases et la NOsynthase inductible. Ces cytokines ont un rôle déterminant dans la genèse des lésions vasculaires. Le syndrome de Kawasaki ressemble par de nombreux aspects à une maladie infectieuse et son incidence est parfois saisonnière et épidémique. La responsabilité de nombreux agents pathogènes a été accusée, mais jamais prouvée par des études concordantes. De nombreux organismes, comme certaines souches de staphylocoques et de streptocoques, produisent des antigènes particuliers baptisés « super-antigènes ». Leur présentation aux lymphocytes T n'est pas conventionnelle ; ces molécules sont capables de stimuler de nombreuses populations lymphocytaires T et ne sont pas présentées par les molécules d'histocompatibilité, mais interagissent avec la chaîne bêta du récepteur T à l'antigène et une partie non polymorphique du complexe majeur d'histocompatibilité. Des études très controversées ont impliqué des toxines staphylococciques dans la physiopathogénie du syndrome de Kawasaki, en particulier la toxine du toxic shock syndrome (TSST). Une étude très élégante et très récente (A. Rowley et coll.) suggère la paternité d'un virus respiratoire ubiquitaire à ARN ayant un tropisme pour l'épithélium cilié bronchique. En effet, la construction de librairie d'ADN complémentaire à partir de matériels autopsiques frais a permis de synthétiser des anticorps monoclonaux, puis de reconnaître à l'aide de ces derniers du matériel protéique et nucléique dans le cytoplasme des cellules ciliées bronchiques et des macrophages résidents. L'identification précise de ce « virus » est en cours. Traitement Les immunoglobulines Une étude multicentrique randomisée, menée aux États-Unis, a montré que l'administration de gammaglobulines intactes à fortes doses, associées à de l’aspirine à haute dose 100 mg/kg/j, réduit significativement la prévalence des lésions coronariennes (400 mg/kg 4 jours de suite). La posologie est réduite au bout de 10 jours en l'absence d'atteinte coronarienne. L’Académie américaine de Pédiatrie recommande actuellement une dose unique de 2 g/kg d’immunoglobulines intraveineuses, protocole qui paraît plus efficace que l'administration de 400 mg/kg, 5 jours de suite, pour la prévention des anomalies coronariennes et la réduction de la durée du syndrome inflammatoire. La supériorité de ce schéma est peut-être liée au taux d'immunoglobulines atteint dans le sérum. Cet effet-dose est rapide (< 12 heures) sur la fièvre et les signes généraux. Les immunoglobulines polyvalentes contiennent des anticorps contre des molécules fonctionnelles du système immunitaire. C'est cette propriété qui rend compte, probablement, de leur mécanisme anti-inflammatoire dans la maladie de Kawasaki. L’Académie américaine de Pédiatrie recommande actuellement les immunoglobulines IV à la dose unique de 2 g/kg. Une nouvelle perfusion d'immunoglobulines peut être indiquée en cas de recrudescence de la fièvre ou de sa persistance. À ce titre, le chiffre des plaquettes, l'élévation des transaminases ALT et de la CRP permettent de définir un groupe à haut risque de résistance. Traitements associés La prescription d'aspirine à la dose de 80 à 100 mg/kg est associée à ce traitement pour réduire le syndrome inflammatoire. Les corticoïdes, dont la place est encore discutée, peuvent se justifier chez des patients à très haut risque cardiovasculaire, par exemple ceux qui présentent une fièvre persistante malgré l'administration d'immunoglobulines ou après rechute de la fièvre. L’utilisation de cyclophosphamide ou de méthotrexate a aussi été suggérée, mais il n'y a pas d'études contrôlées permettant d’affirmer l’efficacité de cette stratégie. Les anticorps anti-TNF semblent prometteurs dans les formes réfractaires. Le traitement des complications cardiovasculaires est affaire de spécialiste : les objectifs sont la prévention des accidents de thrombose et la prolifération myointimale qui conduit à la sténose. L’utilisation d'aspirine à faible dose (3 à 5 mg/kg/jour) est le traitement essentiel des anévrismes de petit à moyen calibre. Les autres agents antiplaquettaires (clopidogrel), seuls ou en association avec l'aspirine, peuvent être aussi utilisés. Les études contrôlées sont nécessaires pour préciser la place des héparines de bas poids moléculaire, les anticorps monoclonaux dirigés contre la glycoprotéine gpIIbIIIa, et la warfarine.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :