Publié le 05 mai 2015Lecture 5 min
Micropénis : comment mesurer, quand explorer, qui traiter ?
Claire BOUVATTIER, Endocrinologie pédiatrique, hôpital Bicêtre ; Faculté de médecine Paris 11 ; Centre de référence des anomalies du développement sexuel
Le micropénis est un motif fréquent de consultation en période néonatale, dans l’enfance et, plus rarement, à l’adolescence. C’est une verge de petite taille (< - 2,5 DS), et de structure normale (urètre en place). Ceci concernerait 1/10 000 nouveau-nés de sexe masculin. La prise en charge du micropénis reste tardive, ce qui est d’autant plus regrettable que le retentissement psychologique chez l’enfant et surtout chez l’adolescent est parfois dramatique(1).
Comment faire le diagnostic ?
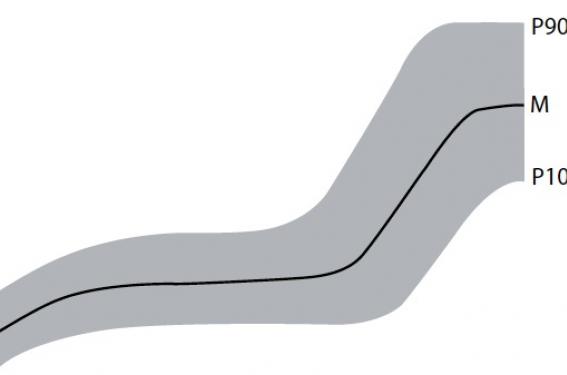
Le micropénis est défini comme l’hypoplasie congénitale d’une verge de configuration anatomique normale, ce qui exclut la présence d’un hypospade(1). L’examen clinique est essentiel et élimine une verge enfouie. Un examen complet doit être pratiqué (courbe de croissance, examen génital, recherche d’une cryptorchidie, examen général). La verge est mesurée chez un enfant couché, sur sa face dorsale, de sa racine (sur le pubis) à l’extrémité du gland, sans traction(2). La mesure doit être comparée aux valeurs des tables de référence(3). La plus connue est la courbe de Schonfeld (figure 1). La longueur moyenne de la verge des nouveau-nés à terme est de 3,5 ± 0,4 cm et son diamètre de 1,1 ± 0,2 cm. On appelle donc micropénis une verge de moins de 2 cm à la naissance, de longueur inférieure à 4 cm entre 6 et 12 ans, et de moins de 9 cm à la puberté. La largeur de la verge est importante : l’épaisseur des corps caverneux est souvent faible dans les micropénis.
Figure 1. Tailles normales de la verge
selon W.A. Schonfeld. Am J Dis Child 1943.
Comment se constitue un micropénis ?
Jusqu’à 7 semaines, chez le fœtus humain, les organes génitaux internes (canaux de Wolff et de Müller) sont semblables dans les deux sexes. Ce double système indifférencié de canaux internes, symétriques et parallèles, se termine au niveau du sinus urogénital. Quand il existe un testicule, les cellules de Sertoli fœtales synthétisent l’hormone antimüllérienne (AMH), protéine qui agit via un récepteur membranaire et fait régresser les canaux de Müller. Les cellules de Leydig synthétisent précocement la testostérone, qui stabilise les canaux de Wolff et permet le développement de l’épididyme, des canaux déférents et des vésicules séminales.
Ces cellules de Leydig vont aussi produire un facteur de croissance, INSL3, responsable de descente intraabdominale des testicules. Chez les garçons, à partir de la 10-11e semaine de grossesse, le sinus urogénital se développe et donne l’urètre masculin qui va s’aboucher à l’extrémité du pénis. Les limites de la gouttière urétrale fusionnent sur la ligne médiane pour former la peau de la face ventrale du pénis (raphé médian). À la 12-14e semaine, la fusion constituant l’urètre pénien est achevée et va jusqu’au bout du gland. En parallèle, le bourgeon génital s’allonge. Les bourrelets latéraux fusionnent sur une ligne médiane pour donner le scrotum. Ces phénomènes sont sous le contrôle de la dihydrotestostérone (DHT), un métabolite dérivé de la testostérone. Pendant la deuxième partie de la vie fœtale, la croissance du pénis est assurée principalement par les androgènes fœtaux, régulés par la LH hypophysaire fœtale. À 15 semaines de grossesse, la verge, le gland et l’orifice urétral, ainsi que le scrotum, sont identifiables.
Ainsi, la différenciation et le développement normal d’une verge de structure normale nécessitent la présence de tissu testiculaire entre 8 et 14 semaines de grossesse, une cascade de production de la testostérone normale (hCG placentaire, LH hypophysaire, stéroïdogenèse testiculaire) des récepteurs aux androgènes et une 5α-réductase normale. La présence d’un micropénis pré- ou néonatal est donc le signe d’un défaut hormonal survenu après 12-14 semaines de grossesse.
La minipuberté
Quelques minutes après la naissance, un bref pic de LH est repérable chez les nouveau-nés de sexe masculin. Il est suivi par un pic de testostérone qui durera environ 36 heures. Après la section du cordon ombilical, les stéroïdes dérivés du placenta chutent et effondrent les concentrations de GnRH hypophysaires, qui seront à nouveau détectable vers 1-2 semaines de vie postnatales. Cette sécrétion de GnRH, de gonadotrophines et de testostérone dure 4 à 6 mois, et est appelée « minipuberté »(4) (figure 2).
Figure 2. Axe gonadotrope et fonction testiculaire au cours de la vie(4).
Les causes de micropénis
Elles sont multiples. On peut différencier les défauts de sécrétion de la testostérone (centraux, hypophysaires ou périphériques par insuffisance testiculaire)(5,6) des défauts d’action de la testostérone(7,8). Ils sont décrits dans le tableau. Environ la moitié des micropénis resteront sans cause reconnue. La responsabilité des perturbateurs endocriniens environnementaux est discutée(9,10).
Comment explorer un micropénis ?
En période néonatale, le premier diagnostic à évoquer est celui d’hypopituitarisme congénital. La glycémie doit être mesurée en urgence, ainsi que la T4L, le cortisol à 8 heures et l’IGF1. Un ictère prolongé peut accompagner les hypoglycémies. La minipuberté (figure 2) est une période de choix pour l’exploration du micropénis : la production de LH et de testostérone reflète la fonction leydigienne du testicule ; la FSH, l’AMH et l’inhibine B évaluent la fonction sertolienne. Pendant l’enfance, seules les sécrétions sertoliennes du testicule sont mesurables : la testostérone et les gonadotrophines sont physiologiquement basses.
Que proposer sur le plan thérapeutique ?
• Chez le nourrisson, la testostérone IM est efficace. De multiples doses et de protocoles existent (trois injections de 50 mg ou 62,5 mg d’Androtardyl® [énanthate de testostérone, ampoules de 250 mg] toutes les 2 à 4 semaines, ou bien 100 mg/m2, 1 injection par mois, pendant 3 mois). Si la longueur de la verge ne se normalise pas (> 3 cm), le traitement peut être répété. Si le diagnostic d’hypogonadisme hypogonadotrope est confirmé, un traitement par les gonadotrophines recombinantes SC peut être discuté(6). La dihydrotestostérone locale, en gel, est efficace. Bien sûr, l’application locale d’androgènes est peu quantifiable et peu reproductible.
• Pendant l’enfance, la testostérone de base est ininterprétable. La réponse de la verge aux androgènes est moins marquée qu’en période néonatale. Un micropénis sévère mal toléré mérite d’être traité par énanthate de testostérone ou dihydrotestostérone (Andractim® gel 2,5 % : 0,3 mg/kg)(11).
• En période péripubertaire, le traitement s’impose car la puberté achevée, l’androgénothérapie est inefficace sur la taille de la verge. À cet âge, l’injection de 100 mg/m2/ mois d’énanthate de testostérone (Androtardyl® 250 mg) à trois reprises est habituellement efficace(12).
Conclusion
Le diagnostic de micropénis néonatal est le signe d’un défaut hormonal survenu après 12 à 14 semaines de grossesse. Même si la cause n’est pas identifiée dans environ 50 % des cas, son diagnostic est important car l’androgénothéparie, avant la puberté, permet de normaliser la taille de la verge et d’éviter un retentissement psychologique qui peut être majeur, en particulier à la puberté.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






