Publié le 15 avr 2014Lecture 9 min
Ectopie testiculaire et cryptorchidie. De quoi parle-t-on ? Quelles indications opératoires ?
E. SAPIN, Chirurgie infantile, CHU de Dijon
Une ectopie testiculaire ou une cryptorchidie doit être diagnostiquée précocement. Cela permet de réagir plus rapidement en cas de survenue d’une éventuelle torsion du cordon spermatique. Cela conditionne aussi l’avenir du garçon en termes de fertilité et permet de prévenir une dégénérescence cancéreuse du testicule ou du résidu testiculaire.
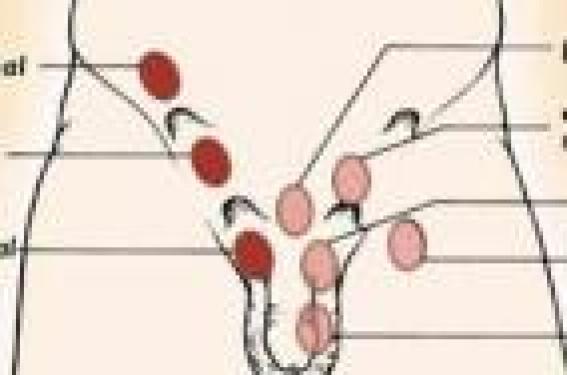
Les testicules non descendus ou mal descendus concernent 3 à 5 % des garçons nés à terme. La majorité descendra durant les six premiers mois après la naissance. Ainsi, à l’âge d’un an, la prévalence est estimée à 0,8-1,1 % et les cryptorchidies bilatérales représentent 10 à 20 % des cas. Cryptorchidie ou ectopie ? ● La cryptorchidie, testicule caché, se distingue de l’ectopie testiculaire,testicule non situé en position normale. Ainsi, pour les puristes, la « vraie » ectopi testiculaire correspond à un testicule situé hors du scrotum, en dehors du trajet normal qu’il aurait dû prendre pour descendre de sa position intra-abdominale initiale, dans la bourse. Le testicule peut se situer à la racine de la cuisse, en position périnéale (figure 1) ou en position inguinale sus-aponévrotique. Figure 1. ● Le testicule oscillant est un testicule non spontanément intrascrotal mais abaissable par la palpation dans la bourse. Lorsque l’enfant bouge ou tousse, le testicule remonte. Il s’agit d’une contraction réflexe du crémaster en réponse à la stimulation réflexe de la branche génitale du nerf génito-fémoral par la température, l’émotion ou l’anxiété, en particulier provoquée par l’examen clinique. Physiologiquement, chez le nouveau- né, et cela jusqu’à l’âge de 3 mois, la testostérone est élevée et le réflexe crémastérien est faible, tandis que le testicule est de grande taille, proportionnellement pour l’âge. Vers l’âge de 5 à 10 ans, le testicule n’a pas beaucoup grossi, tandis que le réflexe crémastérien augmente, particulièrement entre 5 et 8 ans, responsable d’une rétraction du testicule. La fréquence des testicules oscillants est estimée à 3,9 % entre 7 et 12 ans(1). À l’examen clinique, il est utile d’examiner l’enfant en position de tailleur, position qui abolit le réflexe crémastérien. Si le testicule descend au fond de la bourse et qu’il y reste pendant que l’enfant est calme, il est fort probable qu’il descendra spontanément lors de la sécrétion hormonale pubertaire. Cela n’est pas le cas pour les testicules que l’on ne peut amener au fond de la bourse et qui remontent aussitôt en position inguinale. Ces derniers sont à surveiller pour détecter une remontée progressive du testicule, rapportée dans 7 à 23 % des cas de testicules rétractiles. À noter que les testicules oscillants ne comportent pas plus de risque de torsion du pédicule spermatique ni de cancer que le testicule intra-scrotal. ● Les testicules ascensionnés acquis ou secondaires correspondent à des testicules présents en intra-scrotal à la naissance et/ou à l’examen du premier mois post-natal et qui sont trouvés ascensionnés lors d’un examen ultérieur. La pathogénie est mal connue : s’agit-il d’un reliquat fibreux du canal péritonéo-vaginal ou d’un cordon court congénital ? Leur existence pose la question de la surveillance des testicules durant l’enfance jusqu’à la puberté : un testicule intra-scrotal est-il une garantie pour sa bonne place définitive ? Pour qu’un testicule reste au fond de la bourse, il faut que se produise un allongement du cordon spermatique, dont la longueur est estimée à 4-5 cm chez le petit enfant pour atteindre 8-10 cm à l’âge de 10 ans. Cet allongement peut être entravé par la persistance d’un canal péritonéal fibreux. Dans une grande majorité des cas de testicules ascensionnés acquis, avait été noté un testicule oscillant auparavant. Dans les trois quarts des cas, le testicule descendra dans la bourse sous l’effet de la sécrétion hormonale pubertaire(2). Cryptorchidie et risque de torsion du cordon spermatique Les garçons cryptorchides ne sont pas plus sujets aux torsions du pédicule spermatique que la population standard(3). La méconnaissance de la cryptorchidie est responsable d’un diagnostic très souvent retardé de la torsion, responsable d’une nécrose testiculaire et conduisant à une orchidectomie. L’important est de penser au diagnostic de torsion sur cryptorchidie devant une douleur abdominale aiguë associée à une tuméfaction inguinale (encore faut-il la constater et donc le rechercher) et une bourse homolatérale vide. Cette triade doit conduire à une chirurgie urgente. Testicules non perçus Testicule intra-abdominal, monorchidie ou « vanishing testis » ? Les testicules non perçus à l’examen clinique représentent environ 20 % des cryptorchidies. Les testicules gauches représentent près de deux tiers des cas. La question qui se pose alors est : eston devant une monorchidie ou un testicule présent en intra-abdominal ? Or, contrairement au classique adage, le volume du testicule en place ne prédit pas de l’existence ou non du testicule non perçu. Dans ces cas, l’échographie n’est pas d’une grande aide au diagnostic (sensibilité : 45 % ; spécificité : 78 %)(4). Chez les garçons obèses et vus tardivement, les testicules ne sont pas en position intra-abdominale mais inguinale, et sont difficiles à percevoir à l’examen clinique à cause du petit volume testiculaire et de l’importance du pannicule adipeux ; l’échographie inguinale peut alors apporter un renseignement utile. En dehors de ces situations, le résultat de l’échographie ne modifiera pas l’attitude thérapeutique : la coelioscopie. Dans certains cas, un testicule qui avait été décrit en place peut ne plus être perçu, car il a disparu, définissant le « vanishing testis ». Leur fréquence est estimée à 5 % des cryptorchidies observées et à 40 % des testicules non perçus. Lors de l’intervention chirurgicale, peut être retrouvé un résidu testiculaire ou l’absence de testicule. Intérêt de la cœlioscopie En cas de testicule non perçu, la coelioscopie n’est pas uniquement exploratrice. Outre le fait d’éviter une chirurgie exploratrice inguinale, voire abdominale étendue, elle permet de localiser précisément le testicule intra-abdominal quand il est retrouvé. Dans 32 % des cas, le testicule est intrapelvien, dans 28 % dans la région iliaque et dans 40 % des cas proche de l’orifice inguinal profond. Ainsi, le geste chirurgical sera-t-il adapté : abaissement chirurgical en un temps ou en deux temps, en utilisant, dans certains cas, l’artifice de ligature-section haute des vaisseaux spermatiques (selon Fowler-Stephens). Dans les cas où le testicule controlatéral est présent dans la bourse, il n’est pas nécessaire de prévoir un bilan hormonal, ni d’échographie avant la réalisation de la coelioscopie. Lors de la cœlioscopie, un résidu testiculaire peut être retrouvé. La présence de cellules germinales dans ce résidu testiculaire ferait courir un risque théorique de dégénérescence ultérieure, argument pour pratiquer l’exérèse des résidus testiculaires. Mais, dans une étude récente, ces cellules n’ont été retrouvées dans aucun des 30 échantillons de résidus testiculaires(5). Testicule unique : faut-il le fixer préventivement ? Il ne se dégage pas dans la littérature de consensus en faveur d’une orchidopexie préventive systématique(6). Cependant, lors de la cœlioscopie, l’existence de vaisseaux spermatiques hypoplasiques faisant penser à un antécédent méconnu de torsion du pédicule spermatique et la possibilité d’un défaut de fixation testiculaire controlatéral incitent à réaliser une orchidopexie controlatérale systématique préventive, ce dont les parents de l’enfant doivent être prévenus. Figure 2. Vue cœlioscopique d’un testicule de localisation intrapelvienne. Cryptorchidie et cancer du testicule Le risque de cancer du testicule sur cryptorchidie a été longtemps estimé, et encore récemment, à près de 40 fois supérieur à la population d’hommes n’ayant pas d’antécédent de cryptorchidie(7). Cependant, il existe une grande variabilité géographique dans la fréquence des cancers du testicule dans la population masculine générale (0,9/100 000 en Lituanie et à 7,8/100 000 au Danemark). Une métaanalyse sur la fréquence des cancers de testicule dans les populations cryptorchides parue en 2004(8), conclut à un risque relatif à hauteur de 4 à 5,7, ce que confirme une revue de la littérature parue en 2009(9) avec un risque relatif estimé entre 2,75 et 8. Si l’on exclut les populations à risque (syndromes génétiques, conditions prédisposantes), le risque relatif est de 2,9(10). Y a-t-il un rôle protecteur de la précocité du geste chirurgical sur la prévention du risque de dégénérescence cancéreuse ultérieure ? Pour certains, le rôle principal de l’orchidopexie (OX) est de permettre une détection plus précoce des cancers du testicule. Dans une étude de 2007(11) portant sur 16 983 hommes ayant eu une OX pour cryptorchidie entre 1964 et 1999, 56 cas de cancer de testicule étaient rapportés. Lorsque sont comparés les groupes en fonction de l’âge auquel a été réalisée l’OX : le risque relatif (RR) est à 2,23 pour une OX réalisée avant l’âge de la puberté (13 ans) et à 5,40 lorsque l’OX est réalisée après l’âge de 13 ans, ce que confirme une autre publication de 2007 (12). Les auteurs concluent à l’intérêt d’une OX avant l’âge de 6 ans (RR = 2,02) pour diminuer le risque de cancer du testicule. Concernant l’existence d’un éventuel risque pour le testicule controlatéral (intra-scrotal), deux études parues en 2009 concluent, l’une, à l’absence de risque spécifique par rapport à la population normale (Wood 2009)(9), et l’autre, à partir d’une métaanalyse avec un RR de 1,74 pour le testicule controlatéral, alors qu’il est de 6,33 pour le testicule cryptorchide(13). Il semble ainsi simplement prudent de poursuivre la surveillance bi-annuelle de ces testicules après l’âge de la puberté. Cryptorchidie et fertilité Dans les registres d’hommes suivis pour infertilité, environ 10 % d’entre eux avaient eu une OX pour cryptorchidie. Pour les crytorchidies bilatérales, le risque d’infertilité est multiplié par 6 par rapport à la population courante, avec un taux d’azoospermie de 97 % en cas de cryptorchidie bilatérale non traitée. Une étude de biopsies testiculaires effectuées lors de l’OX chez des enfants opérés entre 1 mois et 17,5 ans montre une diminution linéaire du nombre de cellules germinales en fonction de l’âge, particulièrement marquée après l’âge de 8 ans(14). Il y a une influence de la position du testicule, sans doute, en partie par l’effet de la chaleur, favorisant l’apoptose. Plusieurs publications de la même équipe entre 1993 et 1997(15) rapportent que l’incapacité à avoir un enfant touche 38 % des hommes avec une cryptorchidie bilatérale contre 6 % dans la population globale et 10,5 % des hommes avec une cryptorchidie unilatérale. Des études récentes, en particulier les analyses de spermogrammes, confirment l’importance de réaliser une OX précoce, avant l’âge de 2 ans(16). Si l’on se réfère au simple volume testiculaire, les OX effectuées avant l’âge de 2 ans permettent d’observer une augmentation significative du volume testiculaire, ce que ne permet pas les OX plus tardives(17-19).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :