Publié le 18 mar 2014Lecture 11 min
Quand la toux de l'enfant vient d’en haut : causes ORL
N. TEISSIER, Hôpital Robert Debré, Paris
La toux est l’une des premières causes de consultation en médecine générale (13 % des consultations pédiatriques). Les différents arbres décisionnels proposent un examen ORL parmi les premiers examens après la radiographie de thorax. L’examen rhinosinusien, mais aussi la fibroscopie laryngotrachéale, peuvent être des examens clefs dans le diagnostic étiologique d’une toux, en particulier dans la toute petite enfance.
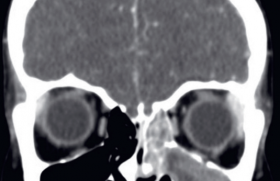
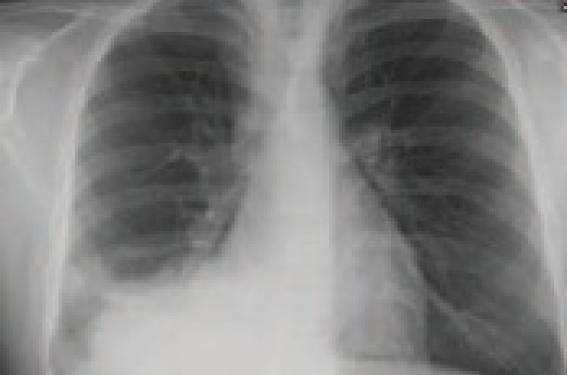
Dis-moi comment tu tousses et je te dirai quelle en est la cause… L’interrogatoire constitue la clef de voute du diagnostic étiologique d’une toux. Il est donc important de prendre le temps de faire un interrogatoire exhaustif : cela permet de décrire la toux(1), d’orienter au mieux le diagnostic et de limiter les examens complémentaires inutiles. Les éléments indispensables de l’interrogatoire sont explicités dans le tableau 1. Causes ORL de toux aiguë Infection virale des voies aériennes supérieures (VAS) Rhinosinusite Les sécrétions mucopurulentes postérieures entraînent une irritation laryngée prédominant la nuit ou le matin au réveil. L’assèchement rhinosinusien permet une amélioration de la toux. Laryngite sous-glottique La laryngite aiguë sous-glottique (LASG) constitue la première cause de dyspnée associée à une toux chez l'enfant. Elle survient préférentiellement en automnehiver, chez des enfants de 6 mois à 3 ans, avec un pic à 2 ans(2). Il s'agit le plus souvent d'une infection virale liée, dans 80 % des cas, aux virus para-influenza I, II et III(2). Les autres pathogènes responsables sont les adénovirus, VRS, le virus varicelle-zona, Herpes simplex, les oreillons, les entérovirus, le Mycoplasma pneumoniæ et les virus influenza A et B. La présentation clinique associe une voix étouffée, une toux aboyante et une fièvre modérée. La dyspnée peut être variable en intensité. Les prodromes à type de rhinorrhée, de toux ou d'odynophagie apparaissent 12 à 72 h avant. La symptomatologie s'amende en 3 à 7 jours. Cinq pour cent des enfants feront plus d'un épisode. L’avis ORL doit être demandé et éventuellement complété par une fibroscopie si : – la perméabilité des voies aériennes est sérieusement compromise ; – suspicion de laryngo-trachéite bactérienne ; – le patient présente une LASG récurrente ou prolongée ; – suspicion de sténose sous-glottique congénitale ou acquise(3). La fibroscopie permet aussi d’éliminer un RGO associé. Elle met en évidence un œdème glotto-sousglottique inflammatoire amputant la filière laryngée. Moins de 5 % des LASG justifient une hospitalisation. Habituellement gérée au sein du service d’urgences, une prise en charge en réanimation peut être nécessaire dans 1 % des cas. L’humidification de l'air n’a pas démontré d’efficacité dans la diminution de l'inflammation et la fluidification des sécrétions. Par leur effet anti-inflammatoire et vasoconstricteur, les corticoïdes, administrés per os ou en nébulisation, constituent le traitement de base. Ils diminuent la durée et la sévérité des symptômes en 30 min-1 h(4). Les doses de 0,6 mg/kg de dexaméthasone per os et de 2 mg de budénoside en aérosol sont équivalentes. L'adrénaline en aérosol réduit rapidement (10 à 30 min) et efficacement l'œdème sous-glottique par vasoconstriction sans effet rebond(5). Les effets secondaires (tachycardie, agitation et hypertension) la font réserver aux formes modérées à sévères des LASG et imposent une surveillance de 3 heures aux urgences. Si l'enfant est stable à la fin de cette période, le retour à domicile est autorisé. La dose recommandée est de 0,5 ml/kg/dose d'adrénaline 1 : 1 000 (6). L’enfant est pris en charge en réanimation, si la détresse respiratoire persiste malgré le traitement initial ou si la LASG est initialement sévère (quand le score de Westley > 8 ; cf. tableau 2). L’intubation peut être nécessaire devant des signes persistants de dyspnée (une hypercapnie, des troubles neurologiques ou de conscience, ou une baisse de la fréquence respiratoire témoin de mauvais échanges gazeux). Une intubation avec une sonde de plus petit calibre est conseillée. Trachéite bactérienne La laryngo-trachéite bactérienne (LTB) se présente comme des épisodes de toux fébrile par obstruction aiguë des voies aériennes liée à la présence de débris purulents dans la lumière laryngée. Les germes en cause sont Staphylococcus aureus, Hæmophilus influenzae (B) et Moraxella catarrhalis(8). La symptomatologie associe une toux à un stridor dans un contexte de fièvre élevée et d’hyperleucocytose. Cependant, l'absence de fièvre n'élimine pas le diagnostic. La radiologie, non indispensable, permet d'éliminer une pneumopathie, parfois associée dans ce tableau. Dans 80 % des cas, la membrane trachéale paraît épaissie sur les clichés thoraciques. L'endoscopie confirme le diagnostic en retrouvant un larynx et une épiglotte normaux, mais des dépôts purulents dans la trachée. L’antibiothérapie à large spectre (amoxicilline + acide clavulanique ou ceftriaxone) est prescrite en première intention pendant 14 jours(9). L'intubation peut être nécessaire dans certains cas de LTB sévères (dans 57 à 83 % des cas), idéalement avec une sonde plus petite. Le tableau peut être compliqué d’un toxic shock syndrome, d’une pneumopathie secondaire, voire d’un syndrome de détresse respiratoire aigu. La prise en charge doit alors être adaptée à ces complications. Corps étranger Il s’agit de la cause la plus fréquente de pneumopathie récidivante chez les enfants entre 9 mois et 3 ans. Cela concerne 2 à 4/10 000 enfants de moins de 4 ans. Dans le contexte aigu, le syndrome de pénétration comporte un accès de suffocation, une toux aboyante et un épisode de cyanose résolutif. Il est cependant absent dans 25 à 40 % des cas(10). Il peut exister un intervalle libre entre l’inhalation et le retentissement pulmonaire, d’autant plus long que le corps étranger n’est pas végétal. La radiographie de thorax peut présenter : – une hyperclarté majorée en expiration forcée, témoin d’un emphysème obstructif ; – une atélectasie (10 % des cas) (figure 1) ; – un corps étranger radio-opaque (9 % des cas) ; – une bronchectasie localisée ; – un pneumomédiastin ou un pneumothorax. La radiographie est cependant normale dans 30 % des cas. Figure 1. Radiographie de thorax d’un patient ayant inhalé un corps étranger mettant en évidence une pneumopathie systématisée lobaire inférieure droite associée à une atélectasie. Récemment, l’utilité du scanner thoracique a été évaluée dans le bilan de suspicion de corps étranger(11) (figure 2). Figure 2. Le scanner thoracique est en cours d’évaluation dans les suspicions de corps étranger bronchique. Il met ici en évidence le corps étranger dans la bronche souche droite (à gauche) et une hyperclarté du parenchyme pulmonaire d’aval témoin d’un trapping (à droite). L’endoscopie trachéobronchique doit être systématique devant tout syndrome de pénétration, toute pneumopathie à répétition ou encore en cas de dilatation des bronches, de bronchorrhée ou d’asthme intraitable. Des conséquences à long terme sont observées en cas de corps étranger végétal. Un traitement antibiotique doit être couplé à des corticoïdes lors de l’extraction. Causes ORL de toux chronique Sinusite chronique Elle entraîne un écoulement nasal muco-purulent et un jetage postérieur. À l’examen, il peut exister du pus dans les fosses nasales et au niveau des méats sinusiens. La muqueuse peut présenter un aspect polyploïde. La radiographie des sinus est souvent inutile, le scanner des sinus peut cependant avoir sa place dans le bilan (figure 3). Figure 3. Le scanner des sinus peut mettre en évidence soit un comblement sinusien complet témoin d’une sinusite (sinus maxillaire droit), soit une hypertrophie muqueuse en cadre signe d’une inflammation chronique (sinus maxillaire gauche). Le prélèvement bactériologique permet d’isoler un éventuel germe en cause et d’adapter le traitement antibiotique. Le traitement comporte principalement des soins locaux (sérum physiologique, hypertonique, corticoïdes, etc.). La chirurgie est indiquée en cas de polypes ou d’inefficacité du traitement local. L’existence de polypes doit faire rechercher une mucoviscidose, une dyskinésie ciliaire ou un déficit immunitaire. Allergie naso-sinusienne L’allergie naso-sinusienne peut se manifester toute l’année (acariens) ou être saisonnière (pollens). Elle se caractérise par une rhinorrhée claire, aqueuse, des éternuements et un prurit endonasal. La muqueuse nasale est œdémateuse. La rhinorrhée peut entraîner un écoulement postérieur, à l’origine d’une toux chronique. Elle justifie d’un traitement par antiallergique et/ou de corticoïde nasal. Hypertrophie adéno-amygdalienne Exceptionnellement, dans le cadre d’une hypertrophie adéno-amygdalienne, un enfant peut présenter une toux chronique consécutive à un jetage postérieur sur hypertrophie adénoïdienne. Trachéomalacie La trachéomalacie correspond à un collapsus cartilagineux trachéal lors de l’expiration ou de la toux, diminuant la lumière trachéale de plus de 50 %. La trachéomalacie peut être primaire, liée à une anomalie fonctionnelle du cartilage ou de la membraneuse postérieure, ou être secondaire à une compression trachéale par des arcs aortiques, ou à une atrésie de l’œsophage ou à un RGO. Cliniquement, la trachéomalacie se manifeste par un stridor, une toux chronique, un wheezing, des bronchites chroniques, voire des épisodes de dyspnée. Le traitement repose sur de la kinésithérapie respiratoire et un éventuel traitement étiologique : traitement anti-reflux, aortopexie, trachéotomie en cas de trachéomalacie sévère, éventuellement couplée à une ventilation non invasive. Tabagisme passif Le tabagisme passif peut être à l’origine de toux chronique chez les enfants, mais peut aussi entraîner des pathologies ORL à répétition, des bronchites et de l’asthme. La symptomatologie est d’autant plus marquée qu’il existe un terrain sous-jacent particulier (mucoviscidose, etc.). Troubles de déglutition du nourrisson Une toux lors de la prise du biberon ou un encombrement chronique dans un contexte d’infections à répétition peut être révélateur d’une anomalie congénitale. La fibroscopie laryngo-trachéale fait alors partie du bilan. Elle peut alors objectiver : • Une laryngomalacie : les replis ary-épiglottiques sont courts, les aryténoïdes sont aspirées à l’inspiration et les cordes vocales parfois difficilement visibles. Un RGO est souvent associé. La toux est le reflet d’un trouble de sensibilité du carrefour secondaire à l’œdème lié au reflux. L’indication de section des replis est portée devant la difficulté de prise alimentaire et/ou une cassure de la courbe de poids. • Un diastème laryngé : il existe une communication plus ou moins profonde entre l’axe laryngo-trachéal et l’œsophage ; lors de la prise alimentaire, les aliments passent alors dans l’axe aérien et entraînent une toux. Plus la communication est importante, plus le pronostic est sévère. Le traitement est chirurgical. • Une fistule œso-trachéale : elle est à l’origine de toux lors de la prise alimentaire et de pneumopathies à répétition. Le bilan comporte une opacification pour objectiver la fistule par le passage du produit de contraste dans la trachée et une endoscopie sous anesthésie générale. Le traitement est chirurgical. Une toux lors de la prise alimentaire chez un nourrisson justifie une fibroscopie ORL pour éliminer une anomalie congénitale. Anomalies des arcs aortiques Elles correspondent à 30 % des causes de toux chronique chez les 0-18 mois. Cliniquement, on observe une respiration bruyante, une toux aboyante, un wheezing, un stridor, des infections récidivantes, des malaises graves ou une dysphagie. À l’auscultation, il existe un bruit aux deux temps respiratoires. La trachée est encerclée par un anneau vasculaire malformatif, lié à la persistance de reliquats vasculaires embryonnaires. La fibroscopie met en évidence un pincement antéro-latéral, affirme la nature vasculaire de la compression trachéale par son caractère pulsatile et évalue une trachéomalacie associée. L’opacification œsophagienne objective une empreinte postérieure ou latérale. Le scanner thoracique confirme l’anomalie et apprécie les anomalies vasculaires par des reconstructions en 3 dimensions. Le traitement est chirurgical : il consiste à ouvrir l’anneau vasculaire en préservant le flux vers les gros vaisseaux ; l’artère hyperplasique ou le ligament artériel en cas de double arc ; le ligament artériel et du canal artériel en cas de malformation de Neuhauser ; une aortopexie en cas d’une compression trachéale par un tronc artériel brachio-céphalique ; réimplantation d’une artère pulmonaire gauche aberrante(12). Enfants de moins de 1 an Figure 4. Arbre diagnostique étiologique de toux chez l’enfant de moins de 1 an(13). Enfants de 1 à 5 ans Figure 5. Arbre diagnostique étiologique de toux chez l’enfant de 1 à 5 ans(13). Enfants de plus de 5 ans Figure 6. Arbre diagnostique étiologique de toux chez l’enfant de plus de 5 ans(13).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :