Dermatologie
Publié le 26 sep 2022Lecture 7 min
Ces virus que l’on croit connaître : la varicelle
Élise LAUNAY, pédiatre infectiologue, CHU de Nantes
Infection obligatoire de l’enfance, la varicelle est banalisée voire encouragée... Pourtant, elle est responsable en France chaque année chez les enfants de moins de 10 ans de plus de 600 000 infections, d’environ 2 000 à 2 500 hospitalisations et de 6 décès. La sévérité de certaines complications et les coûts de santé importants engendrés par cette infection ont ainsi motivé plusieurs pays à recommander la vaccination des nourrissons. Voici donc des éléments importants à connaître sur une infection moins bénigne qu’il n’y paraît.
Le VZV : un virus très contagieux qui nous infecte à vie
Le virus varicelle zoster (VZV) appartient à la famille Herpesvirus de la sous-famille des Alphaherpes-virinae. C’est un virus à ADN à réservoir strictement humain. Il est très contagieux avec un taux de reproduction (c’est-à-dire le nombre de cas secondaires à partir d’un cas) de 10 à 12. La transmission se fait principalement par l’aérosolisation de particules virales à partir des lésions cutanées qui vont gagner les voies respiratoires et les ganglions lymphatiques (les amygdales) puis la peau via la circulation sanguine (1re virémie environ 5 jours après l’inoculation). Le virus est dans un premier temps contrôlé par l’immunité, puis le VZB est capable de détourner ce contrôle immunitaire avec pour conséquence une 2e virémie (10 à 14 jours après l’inoculation) et l’apparition du rash typique entre 14 et 21 jours après l’inoculation. Lors de cette primo-infection, le virus gagne les ganglions rachidiens ou crâniens où il va rester en latence et éventuellement se réactiver sous la forme d’un zona dans le territoire d’innervation du ganglion. La réactivation est favorisée par l’immunodépression ou la sénescence, ainsi que par des stress intercurrents.
La varicelle et l’immunité de l’hôte : des interactions complexes
La réponse immunitaire joue un rôle très important dans le contrôle de l’infection, notamment la réponse innée dont on sait qu’elle est particulièrement efficace chez l’enfant (du fait des infections fréquentes qui la stimulent), ce qui pourrait expliquer, en miroir, une plus grande sévérité de la maladie chez l’adulte. L’immunité cellulaire T est également cruciale avec un risque important de forme très sévère de varicelle en cas de déficit cellulaire alors que les patients agammaglobulinémiques ne semblent pas avoir un risque accru de forme sévère. La question de l’immunosuppression induite par l’infection varicelleuse a également été explorée de façon qualitative et quantitative. Il a été montré que les lymphocytes T CD4 diminuaient parallèlement à une élévation des CD8 lors de l’infection aiguë mais avec une récupération complète à 1 mois. Les patients plus sévères avaient une récupération plus lente mais ces perturbations sont beaucoup moins marquées qu’avec la rougeole. Associées à l’effraction cutanée, ces perturbations pourraient favoriser les surinfections bactériennes.
Une infection obligatoire de l’enfant mais pas toujours bénigne
Des études de séroprévalence menées en France ont montré que jusqu’à 90 % des enfants sont immunisés à 10 ans. Des études d’estimation d’incidence annuelle à partir de données de séroprévalence en Europe font état d’une incidence de près de 14 000 pour 100 000 enfants de moins de 5 ans en France et pouvant aller jusqu’à 16 000 pour 100 000 enfants au Pays-Bas. Si la varicelle est bénigne dans la majorité des cas, elle est toutefois responsable d’inconfort pour les enfants, de cicatrices et de coûts de santé très importants estimés à 175 millions d’euros par an dans notre pays, principalement du fait de l’absentéisme parental.
Certains hôtes sont à risque de forme létale de varicelle, notamment les nouveau-nés et les patients immuno-supprimés. La varicelle est ainsi une cause de mortalité des enfants atteints de leucémie en phase d’induction de chimiothérapie. Certains sujets sont plus à risque de formes diffuses ou compliquées notamment chez les nourrissons de moins de 1 an, les enfants cas secondaires familiaux, ceux atteints de dermatite atopique ou les adolescents et les adultes.
Parmi 1 575 enfants hospitalisés pour varicelle en France entre 2003 et 2005, 50,3 % l’étaient pour une surinfection le plus souvent cutanée, 7 % pour une complication neurologique et 3 % pour une complication respiratoire. Une étude belge, menée entre novembre 2011 et décembre 2012, a retrouvé des pourcentages similaires, avec une estimation de l’incidence annuelle de l’hospitalisation pour varicelle compliquée de 51 pour 100 000 enfants de 0 à 4 ans.
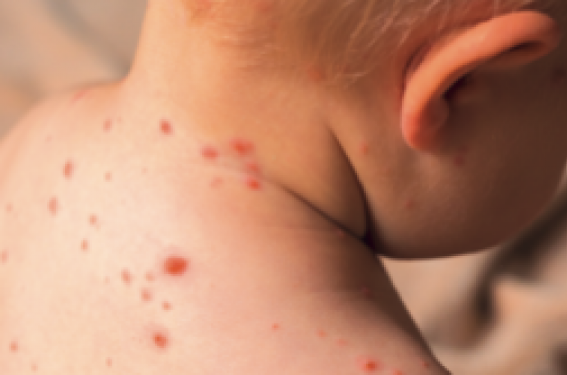
Les complications de la varicelle sont donc essentiellement cutanées et représentent 2 à 4 % des cas de varicelles. Le streptocoque A et le staphylocoque doré sont les principaux agents des surinfections cutanées qui peuvent prendre des formes sévères comme le choc toxique ou la dermohypodermite nécrosante (figure). La surinfection est favorisée par le jeune âge (moins de 1 an), la prise d’AINS et la contamination intra-familiale. Les enfants souffrant de dermatite atopique sont également plus à risque de surinfection bactérienne.
Figure. Dermohypodermite nécrosante compliquant une varicelle chez un nourrisson.
Parmi les complications neurologiques, la cérebellite est la plus fréquente, avec un pic d’incidence chez les enfants entre 2 et 4 ans sans comorbidités. Elle se présente sous la forme d’une ataxie survenant dans les 2 à 3 semaines après le rash, avec une incidence annuelle variable selon les études de 1/4 000 enfants aux États-Unis avant la vaccination à 1/2 000 enfants de moins de 5 ans aux Pays-Bas. Le taux d’hospitalisation annuelle est estimé à 0,3 à 8,8 pour 100 000 enfants de moins de 15 ans. L’évolution est spontanément favorable en quelques semaines. Les encéphalites sont beaucoup plus rares (environ 1/50 000 varicelles) mais beaucoup plus sévères, avec un risque de séquelle contrairement aux méningites isolées dont l’évolution est favorable. La varicelle est également un virus dont le tropisme vasculaire est responsable de lésions artérielles, responsables d’AVC ischémique ou hémorragique (anévrysme). La varicelle représente un tiers des causes d’AVC de l’enfant. Il s’agit d’une complication plus tardive survenant en général dans les 6 mois après la varicelle clinique. Les séquelles sont très fréquentes pouvant aller jusqu’à 40 % des cas selon les séries. Les autres complications neurologiques sont la myélite, la névrite optique rétrobulbaire, le syndrome de Guillain-Barré ou l’ADEM (encéphalomyélite aiguë disséminée).
Une infection pourtant évitable
Il existe une vaccination efficace contre le VZV. Une métaanalyse a fait état d’une efficacité après 1 dose de 81 % (78-84 %)sur toutes les formes de varicelle, de 98 % (97 %-99 %) sur les formes modérées et sévères et, après 2 doses, l’efficacité atteint 92 % (88 %-95 %) sur toutes les formes de varicelle. Une étude menée en Ontario a mis en évidence une diminution de l’incidence des hospitalisations pour complications neurologiques de la varicelle après l’implémentation de la vaccination anti-VZV des nourrissons. Cette vaccination est bien tolérée avec une incidence d’ataxie cérébelleuse bien moindre qu’après l’infection de 1,5 cas/1 000 000 de doses. Alors que plusieurs pays à niveau sanitaire comparable à la France (Italie, Allemagne, Australie, Canada, États-Unis) recommandent la vaccination anti-VZV, celle-ci n’est pas recommandée en France chez les nourrissons mais chez les adolescents à partir de 12 ans sans antécédent de varicelle. La réticence à la vaccination des nourrissons a été alimentée par l’hypothèse de Brisson et coll. formulée au début des années 2002 et basée sur l’observation que les personnes vivant dans un foyer avec des jeunes enfants étaient moins à risque de faire un zona, laissant ainsi penser que des «rappels exogènes» étaient nécessaires au maintien d’une bonne immunité. Cependant, les faits ont infirmé cette hypothèse puisque 20 ans après l’implémentation de la vaccination des nourrissons aux États-Unis, aucun accroissement de l’incidence des zonas n’a été observé. La vitesse d’augmentation d’incidence (observée avant l’implémentation de la vaccination du fait du vieillissement de la population, du recours plus fréquent aux immunosuppresseurs et probablement de mode de vie plus stressant) a, au contraire, ralenti chez les adultes. L’incidence des zonas a, quant à elle, diminué chez les enfants et les adolescents de moins de 17 ans. L’incidence de la varicelle a diminué drastiquement chez les enfants sans recrudescence à l’âge adulte.
Deux vaccins disposent de l’AMM chez l’enfant, le Varivax® et le Varilrix®. Dans les pays où elle est recommandée chez l’enfant, la vaccination est administrée à partir de 12 mois, avec une 2e dose à un intervalle d’au moins 1 mois. En l’absence de recommandation, cette vaccination n’est pas remboursée mais peut être proposée aux familles.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :