Publié le 13 jan 2020Lecture 9 min
Que faire devant une urticaire de l'enfant
Monia KOURDA, Hôpital Razi La Manouba, Tunisie
L’urticaire constitue un motif fréquent de consultation en dermato-pédiatrie. Le diagnostic clinique est facile mais l’enquête étiologique est complexe. La définition de l’urticaire est sémiologique, elle est caractérisée par l’apparition brutale de papules érythémato-œdémateuses, prurigineuses, mobiles et fugaces.
D’un point de vue chronologique, on distingue les urticaires récidivantes dont l’évolution est inférieure à 6 semaines et les urticaires chroniques (UC) qui évoluent depuis plus de 6 semaines. Ainsi, les UC peuvent évoluer de façon continue ou sur un mode récidivant. La durée moyenne des UC est de 1 à 4 ans. Le traitement des urticaires est bien codifié selon le consensus de 2013.
Épidémiologie
La prévalence de l’urticaire est de 5,5 à 8 % et 25 % de la population est atteinte au cours de la vie. L’âge de prédilection est de 6 à 11 ans, touchant aussi bien les filles que les garçons. Trente pour cent des urticaires aiguës (UA) passent à la chronicité. Le terrain atopique est fréquemment associé aux UA d’origine immunologique qui sont potentiellement graves. Chez les enfants, l’impact sur l’éducation et l’apprentissage peut être important avec un retentissement important sur la qualité de vie.
Diagnostic positif
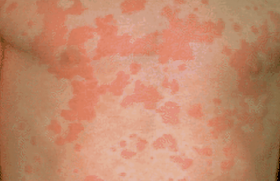
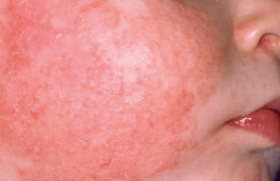
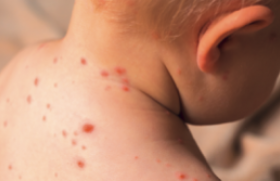
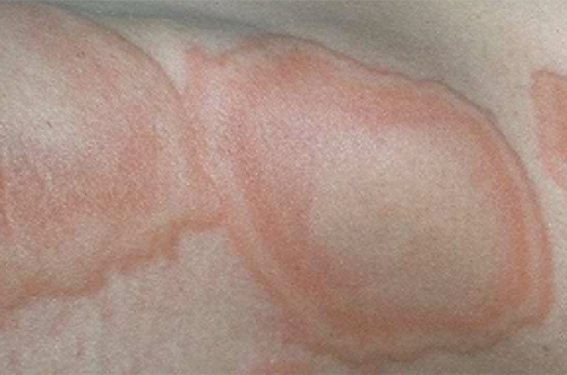
L’urticaire de l’enfant est plus rare que celle de l’adulte et elle est d’étiologie différente. Cliniquement, cette pathologie réalise dans sa forme typique ou classique, des papules ou des plaques érythématooedémateuses, prurigineuses, de taille, de nombre et de siège variables (figure 1). Les lésions sont monomorphes, à contours arrondis ou irréguliers bien limités. Elle est caractérisée par son évolution migratrice et fugace (moins de 24 heures au même endroit). Leur disparition ne laisse pas de séquelle cutanée. Dans les formes atypiques, l’aspect clinique est polymorphe avec des formes polycycliques (figure 2), annulaires (figure 3), purpuriques ou hémorragiques (figure 4) ou œdémateuses (figure 5).
Figure 1. Urticaire classique.
Figure 2. Urticaire polycyclique.
Figure 3. Urticaire annulaire.
Figure 4. Urticaire purpurique.
Figure 5. Urticaire œdémateuse.
Ces différents aspects ne sont pas de pronostic plus grave que les formes classiques, mais posent un problème de diagnostic différentiel avec d’autres dermatoses et sont particulièrement inquiétants pour l’enfant et ses parents. Le plus souvent, l’aspect clinique est identique quelle que soit l’étiologie néanmoins, quelques aspects sont caractéristiques (urticaire cholinergique, adrénergique et dermographisme). Il est primordial de s’assurer devant une urticaire aiguë (UA), si elle est d’origine immunologique (allergique) ou pas car les urticaires immunologiques sont particulièrement dangereuses pouvant évoluer vers un choc anaphylactique qui peut mettre en jeu le pronostic vital, imposant un traitement urgent. Il est à souligner que les UA sont rarement d’origine immunologique, alors que les UC ne le sont jamais. Les UC sont considérées comme une pathologie dermatologique chronique. Devant la suspicion d’UA immunologique, il faudrait demander un bilan allergologique. L’origine immunologique est le plus souvent surestimée et par conséquent les bilans allergologiques sont très souvent demandés à tort. Ni l’aspect, ni l’intensité, ni la localisation de l’UA ne permettent de distinguer entre U immunologique et U non immunolo gique, mais certains éléments peuvent orienter (tableau 1) :
– le délai de leur apparition très rapide de 10 à 20 minutes après le contact avec l’allergène ;
– l’association à des signes extracutanés : dyspnée, dysphonie, toux, troubles digestifs (douleurs abdominales, vomissements), hypotension, sensation de malaise ou de grande fatigue ;
– leur disparition rapide en 6 à 24 heures ;
– leur survenue sur un terrain atopique.
La physiopathologie est complexe, l’urticaire est due à la dégranulation des mastocytes (maladie des mastocytes fragiles) avec libération de médiateur, surtout l’histamine, mais aussi de nombreuses autres cytokines (leucotriènes, prostaglandines et autres). La physiopathologie distingue les U immunologiques des U non immunologiques. Dans les U immunologiques, celles qui sont dues à une réaction allergique de type IgE-dépendante, bien que rares au cours de l’UA sont les plus graves (figure 6). On distingue au sein des urticaires, les U superficielles (UA, U récidivante et UC) et les U profondes appelées angiœdèmes (AO) qui réalisent une tuméfaction sous-cutanée ou muqueuse, couleur de la peau normale. Les lésions sont douloureuses et non prurigineuses. De siège variable, sous-cutané là où le tissu est lâche (paupières, organes génitaux et extrémités) (figures 7 et 8) ou muqueux touchant la glotte (figure 9), les voies aériennes supérieures et la langue (figure 10). L’œdème de Quincke est un AO muqueux associé à des signes extracutanés : digestifs, respiratoires et ORL. Il se voit au cours d’AO histaminique d’origine immunologique IgE-dépendante et pouvant constituer le 1er signe du choc anaphylactique avec arrêt cardiovasculaire.
Figure 6. Physiopathologie des urticaires.
Figure 7. Angiœdème de la face.
Figure 8. Angiœdème de la lèvre supérieure.
Figure 9. Angiœdème de la glotte.
Figure 10. Angiœdème de la langue.
En fait, on distingue 2 types d’AO ; ceux d’origine histaminique et ceux d’origine bradykinique (diagnostic différentiel). Ce sont 2 types d’AO très différents du point de vue médiateur et traitement. La distinction est primordiale car le traitement doit être institué en urgence dans les AO bradykiniques. Plusieurs éléments les distinguent ; ainsi, quand l’AO s’associe de façon concomitante ou pas à une U superficielle, on est en présence d’un AO histaminique et quand l’AO est isolé non associé à l’U superficielle, il est bradykinique. Les éléments distinctifs entre AO histaminique et AO bradykinique sont résumés dans le tableau 2.
Ainsi, l’UA immunologique peut s’associer à un AO et peut évoluer vers un choc anaphylactique grave. Plus rarement, l’UC peut s’associer à un AO qui n’est pas grave. Le choc anaphylactique peut être l’évolution d’une UA associée à un œdème de Quincke et comportant des signes extracutanés (dyspnée, toux, dysphonie, hypotension), mettant en jeu le pronostic vital avec arrêt cardiovasculaire et où le traitement par l’adrénaline doit être institué de toute urgence. Le choc anaphylactique doit être distingué du choc anaphylactoïde non grave d’origine non immunologique. Les urticaires de diagnostic clinique généralement facile peuvent poser un problème de diagnostic différentiel avec de nombreuses dermatoses (tableau 3).
Causes des urticaires
Quels sont les bilans à pratiquer devant une UA ?
Un bilan allergologique (immunologique) doit être demandé si on suspecte une origine immunologique à l’UA. Ce bilan allergologique doit comporter un prick test, des IDR à lecture rapide et les IgE spécifiques. Ainsi, après l’interrogatoire, l’examen clinique et les tests à la recherche des allergènes qui seront identifiés, leur éviction s’impose. Au cours de l’UC quand elle est résistante au traitement, un bilan non allergologique est demandé, comportant une NFS, VS, CRP et les auto-AC anti-TPO (antithyroperoxydase) si positifs, la TSH. Ce bilan permet de rechercher une hyperéosinophilie lors des parasitoses, un syndrome inflammatoire lors des maladies systémiques, auto-immunes ou auto-inflammatoires ou lors d’une hypothyroïdie. Il est à souligner que ni les parasitoses, ni les maladies systémiques ni les hypothyroïdies ne sont actuellement incriminées comme facteurs étiologiques aux UC. Ainsi, nous pensons que ce bilan biologique n’est d’aucun intérêt.
Enquête étiologique
Elle est complexe, les causes des UA diffèrent de celles des UC.
• Enquête étiologique au cours des urticaires aiguës
Au cours des UA, trois causes principales sont incriminées :
– tous les virus qui peuvent infecter les voies aériennes supérieures ou le tube digestif (mécanisme non immunologique) ;
– les médicaments : bêtalactamine, curare et AINS (mécanisme immunologique ou pas). Il est souvent difficile d’incriminer les virus ou les médicaments car très souvent associés ;
– les aliments : avant 15 ans, 5 aliments sont responsables de 80 % des allergies alimentaires : lait, œufs, arachides (cacahuètes), poissons et moutarde (mécanisme immunologique ou pas). L’origine alimentaire est très souvent surestimée et les régimes d’exclusion sont institués sans preuve pouvant entraîner des retards de développement de l’enfant. Avant 6 mois, il faut suspecter l’intolérance aux protéines de lait de vache.
D’autres étiologies sont incriminées dans les UA.
U de contact
Ses principales caractéristiques sont :
– localisation au point de contact mais peut se généraliser ;
– apparition 10 à 20 minutes après le contact ;
– disparition 30 minutes après le contact, ;
– mécanisme immunologique (IgE-dépendant) pour : latex, aliments, phanères d’animaux et chlorexidine ;
– mécanisme non immunologique : ortie (figure 11), chenille et méduse.
Figure 11. Urticaire de contact à l’ortie.
Anaphylaxie à l’effort
C’est une U particulière, elle est rare, d’origine immunologique donc potentiellement grave, ses principales caractéristiques sont :
– âge de survenue : 15 à 25 ans ;
– apparition au cours d’un effort physique intense au bout de 20 à 30 minutes ;
– après ingestion d’aliments pris 4 à 8 heures avant (lait, blé, fruits, crevettes) ;
– aspect clinique : U superficielle, AO, signes généraux ;
– terrain atopique ;
– disparition après arrêt de l’effort : 30 à 60 minutes.
U par inhalation
– Aéroallergènes (acariens, pollens) ;
– allergènes alimentaires aéroportés (poissons, arachides).
U par inoculation
– Venins d’hyménoptère : abeilles, guêpes, frelons, bourdons (mécanisme immunologique) ;
– morsures de diptères (salives de moustiques).
Conduite à tenir pour la vaccination des enfants présentant une U
Des allergies peuvent survenir dues aux anatoxines ou aux conservateurs ou aux adjuvants des vaccins (gélatine ou œufs : ovalbumines) à différencier des exanthèmes postvaccinaux correspondant aux formes cliniques atténuées de la maladie pour laquelle le vaccin a été prescrit. Ainsi, en cas d’allergie aux œufs, le vaccin ROR est permis, alors que les vaccins de la grippe, de la fièvre jaune et celui contre l’encéphalite à tiques sont à éviter.
• Enquête étiologique au cours des UC
Les UC comprennent :
– les U physiques actuellement appelées U inductibles ; elles représentent 38 % des UC chez l’enfant (figures 12 et 13). Leurs caractéristiques et les tests de provocation sont résumés dans le tableau 4. Différents types d’U inductibles peuvent s’y associer chez un même patient ;
– et les UC idiopathiques actuellement appelées UC spontanées qui ont été séparées récemment en U par autoimmunité dues à la présence d’auto-AC anti-IgE et les U proprement dit de cause inconnue.
Figure 12. Dermographisme.
Figure 13. Urticaire au froid, test au glaçon.
Parmi les U inductibles, l’U cholinergique représente 19 % des U chez l’enfant, elle est caractérisée par un aspect clinique particulier réalisant des micropapules dont la taille est de 2 à 3 mm de diamètre, entourées d’un halo érythémateux transitoire (figure 14). Leur traitement comporte des AH1 à action cholinergique. L’U adrénergique est d’individualisation plus récente et qu’il faut distinguer de l’U cholinergique. C’est une forme très rare d’U, survenant chez des patients stressés et anxieux. Les lésions sont maculopapuleuses prurigineuses avec un halo blanchâtre en périphérie qui est très caractéristique (figure 15). Le test diagnostique consiste à injecter par voie intradermique de la noradrénaline ou de l’adrénaline qui reproduira la lésion. Leur traitement fait appel à l’Avlocardyl®. Beaucoup de facteurs favorisent la survenue d’UC tels que les infections, les aliments, les médicaments et le stress. Les UC chez l’enfant évoluent sur 5 ans dans 50 % des cas.
Figure 14. Urticaire cholinergique.
Figure 15. Urticaire adrénergique.
Les traitements
Le traitement des U comporte la prescription d’antihistaminiques 1 (AH1) de 2e génération (tableau 5). Ce choix est justifié par le fait qu’ils n’entrainent pas de somnolence, qu’ils n’ont pas d’action cholinergique et qu’ils ont peu d’effets secondaires. Selon le consensus de 2013, la conduite à tenir consiste à augmenter les doses d’AH1 à 4 fois la normale après 2 semaines de non-réponse thérapeutique et à les associer après 1 à 4 semaines de résistance à des antagonistes des leucotriènes ou à la ciclosporine ou à l’omalizumab (tableau 6). La prescription de la corticothérapie per os ne se justifie que pour une courte durée de 3 à 7 jours pour passer un cap difficile et sans que la dose ne soit précisée selon le consensus. Cette dernière peut entraîner une corticodépendance, des effets secondaires et une résistance ultérieure aux AH si elle est prescrite durant une longue durée.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :