Rhumatologie - Os - Orthopédie - Traumatologie
Publié le 08 sep 2009Lecture 9 min
Le purpura rhumatoïde de l'enfant dans tous ses états
B. BADER-MEUNIER Rhumatologie pédiatrique, Hôpital Necker-Enfants Malades, Paris
Le purpura rhumatoïde est la vascularite la plus fréquente de l’enfant. La plupart du temps, son diagnostic est facile quand l’atteinte cutanée est présente et associée à un autre signe du tableau. En revanche, des douleurs abdominales isolées ou un autre signe isolé, notamment au début de la maladie, peut rendre le diagnostic plus difficile. Le pronostic est principalement lié à l’atteinte rénale.
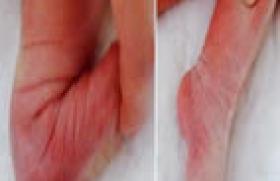
Le purpura rhumatoïde (PR) est une vascularite leucocytoclasique touchant les petits vaisseaux (tableau 1). Elle atteint essentiellement les jeunes enfants, avec un âge moyen de survenue de 6 ans ; 75 % des cas sont diagnostiqués avant l’âge de 8 ans et 90 % avant 10 ans. Les garçons sont plus souvent touchés que les filles. Son incidence est plus fréquente en automne et au printemps. Dans la plupart des cas, il n’existe aucun lien direct évident avec une infection. La présence du streptocoque β hémolytique sur un prélèvement de gorge n’est notée que chez 10 à 30 % des patients. La vascularite est associée à un dépôt d’IgA 1 dans les petits vaisseaux et le mésangium rénal, mais la pathogénie du PR reste mal comprise. Dans la plupart des cas, il n’existe aucun lien direct évident avec une infection. Le diagnostic est essentiellement clinique La présence d’un purpura vasculaire cutané est l’élément essentiel pour porter le diagnostic. Celui-ci est retenu devant l’existence d’un purpura palpable associé à au moins un des critères suivants : – douleur abdominale diffuse ; – dépôts d’IgA sur une biopsie ; – arthrite ou arthralgie ; – atteinte rénale (protéinurie, hématurie). Tableau 1. Nouvelle classification des vascularites de l’enfant. I - Gros vaisseaux • Artérite de Takayasu II - Vaisseaux de taille moyenne • Périartérite noueuse infantile • Périartérite noueuse cutanée • Maladie de Kawasaki III - Petits vaisseaux • Granulomateuse • Non granulomateuse • Purpura rhumatoïde • Polyangéite microscopique • Vascularite leucocytoclasique • Urticaire hypocomplémentémique IV - Autres vascularites Atteintes par organes L’atteinte cutanée est toujours présente dans les formes typiques. Il s’agit de lésions purpuriques palpables, pouvant parfois confluer en plaques ecchymotiques (Illustration). Elles prédominent aux membres inférieurs, mais peuvent également toucher les coudes et les avant-bras, et, plus rarement le tronc et la face. Ces lésions peuvent être associées à des macules, des papules, des plaques urticariennes, des vésicules et des oedèmes localisés (dos des mains et des pieds, face [paupières, lèvres, oreilles], scalp). Cette atteinte évolue par poussées, souvent déclenchées par la reprise de l'activité. Les arthralgies ou arthrites sont présentes chez environ 75 % des patients, touchant surtout les genoux et les chevilles. Elle peut précéder d’une semaine l’atteinte cutanée. L’atteinte digestive (50- 75 % des cas) comporte des douleurs souvent intenses à type de coliques, vomissements, la survenue d’une hémorragie digestive haute ou basse devant faire rechercher une complication. L’échographie digestive doit être facilement demandée en cas de suspicion d’invagination intestinale aiguë, complication non exceptionnelle. L’atteinte digestive peut précéder l’atteinte cutanée de plusieurs jours à semaines. L’atteinte digestive peut précéder l’atteinte cutanée de plusieurs jours à semaines. L’atteinte rénale survient chez 40 à 50 % des patients : une hématurie microscopique est la plus fréquente. Une hématurie macroscopique, une protéinurie, et, plus rarement, un syndrome néphrotique et/ou une insuffisance rénale, peuvent s’observer. Quelques cas de survenue d’hypertension artérielle sans anomalie du sédiment urinaire ou de la fonction rénale ont été rapportés. Une ponction biopsie rénale doit être effectuée en cas de protéinurie supérieure à 1 g/j, de syndrome néphrotique ou d’insuffisance rénale. L’atteinte rénale survient 4 semaines après l’atteinte cutanée dans 75 à 90 % des cas, et dans les 3 mois dans presque tous les cas. Elle précède exceptionnellement les signes cutanés. Atteinte d’autres organes. Moins fréquemment, cette vascularite touche d’autres organes et peut entraîner une atteinte sévère, notamment neurologique ou pulmonaire (tableau 2). Une urétérite sténosante unique ou multiple, unilatérale ou bilatérale, est une complication rare, survenant 10 jours à 2 ans après le PR. Elle se manifeste par des douleurs sur le trajet urétéral, la présence d’une masse lombaire, une hématurie macroscopique ou microscopique persistante, une leucocyturie, une anurie et/ou une HTA. L’échographie en fait le diagnostic. Une régression spontanée ou après corticothérapie est possible. Tableau 2. Atteintes peu fréquentes dans le purpura rhumatoïde • Atteinte neurologique – Obnubilation – Convulsions – Parésie – Cécité corticale – Chorée – Ataxie – Neuropathie périphérique • Atteinte gastro-intestinale – Entéropathie exsudative – Pancréatite – Cholécystite – Perforation digestive • Autres atteintes – Orchite (10-20 %) – Myosite – Cardite – Hémorragie pulmonaire – Uvéite antérieure Biologie et diagnostics différentiels Les signes biologiques sont non spécifiques et permettent surtout d’éliminer d’autres diagnostics : le syndrome inflammatoire est absent ou modéré. L’élévation IgA n’est présente que dans 60 % des cas. En pratique, devant une forme typique, il convient essentiellement de demander : – une numération formule sanguine, pour éliminer une thrombopénie devant un purpura si celui-ci n’est pas typique d’une atteinte vasculaire ; – un dépistage de protéinurie par une bandelette urinaire, complétée par un dosage de la protéinurie (protéinurie/24h ou rapport protéinurie/créatininurie sur une miction) en cas de positivité, et un dosage de créatininémie. Les pièges • Le diagnostic de purpura rhumatoïde révélé par des douleurs abdominales isolées ou des arthrites précédant les signes cutanés est difficile. Il convient de rechercher attentivement quelques taches purpuriques sur les membres inférieurs devant des épisodes répétés de douleurs abdominales paroxystiques survenant chez un jeune enfant. Tout purpura vasculaire des membres inférieurs n’est pas un purpura rhumatoïde. • Un purpura vasculaire des membres inférieurs peut révéler une maladie systémique, essentiellement une périartérite noueuse, une connectivite, une maladie de Behçet, une granulomatose de Wegener, une polyangéite microscopique. En cas d’atypie (notamment la survenue du PR à l’adolescence), une biopsie cutanée et la recherche d’autoanticorps orientée par l’examen clinique peut être utile pour conduire au diagnostic. Il convient cependant de savoir que la présence d’anticorps anti-cytoplasme du polynucléaire (ANCA) (surtout de type IgA) et une diminution transitoire des fractions C3 et C4 du complément ont été rapportées dans le PR. • Une association pathologique est à connaître : purpura rhumatoïde et fièvre méditerranéenne familiale (FMF). La survenue d’un PR est rapportée chez environ 5 % des patients porteurs de FMF, et la prévalence de mutations de la FMF au cours du PR, chez des enfants sans antécédents évocateurs de FMF, dans des populations à risque, est plus élevée que la prévalence de ces mêmes mutations dans les mêmes populations n’ayant pas de PR. Il convient donc de rechercher des antécédents évocateurs de FMF chez un enfant issu d’une population à risque ayant un PR. Pronostic Le pronostic dépend de l’atteinte rénale ; une insuffisance rénale chronique survient chez 1 à 3 % des patients. En l’absence initiale de signes rénaux, ou en présence d’une hématurie ou d’une protéinurie isolée, le pronostic rénal est bon en général. En revanche, la présence de syndrome néphrotique et/ou de croissants dans plus de 50 % des glomérules est associée à la survenue de séquelles rénales. De nouvelles poussées surviennent dans environ un tiers des cas, le plus souvent durant les 4 premiers mois d’évolution. De nouvelles poussées surviennent dans environ un tiers des cas, le plus souvent durant les 4 premiers mois d’évolution. Prise en charge Le dépistage de l’atteinte rénale est essentiel. Il repose sur la réalisation d’une bandelette urinaire à la recherche d’une protéinurie une fois par semaine durant la phase active, puis une fois par mois durant 4 mois. Le repos au lit n’a pas d’influence sur l’évolution globale de la maladie et ne doit pas être recommandé. En cas d’atteinte digestive, l’utilisation d’anti-inflammatoires non stéroïdiens est contre-indiquée ; la prescription d’anti-acides gastriques peut être utile. L’atteinte rénale survient dans les 3 mois après l’atteinte cutanée dans presque tous les cas. Place de la corticothérapie La corticothérapie a un effet bénéfique en cas de douleurs abdominales, articulaires ou de néphrite sévère. Atteinte rénale L’effet préventif d’une corticothérapie précoce sur la survenue d’une atteinte rénale a été étudié dans plusieurs études rétrospectives ou prospectives. Les résultats sont contradictoires, et une revue de la littérature en 2008 concluait que les données actuelles étaient insuffisantes pour recommander une telle prophylaxie. Le traitement de la néphropathie du PR n’est pas codifié et n’a fait l’objet d’aucune étude contrôlée. Un traitement est recommandé dans les formes sévères (syndrome néphrotique, insuffisance rénale, croissants épithéliaux > 50 %). Dans ces formes, un traitement par de fortes doses de méthylprédnisolone suivi par une corticothérapie orale a permis une amélioration histologique, une régression de la protéinurie et une préservation de la fonction rénale dans une étude française portant sur un petit nombre d’enfants. D’autres auteurs préconisent l’adjonction d’immunosuppresseurs à la corticothérapie (cyclophosphamide, azathioprine, ciclosporine). L’effet préventif d’une corticothérapie précoce sur la survenue d’une atteinte rénale n’est pas formellement établi. Atteinte abdominale Dans une méta-analyse publiée en 2007, les auteurs retrouvent une diminution de la durée moyenne des douleurs abdominales en cas d’initiation précoce de la corticothérapie, avec des schémas variables de traitement (1 à 2 mg/kg/j pendant 1 à 2 semaines avec décroissance en quelques semaines). Par ailleurs, la corticothérapie permet une diminution de la durée d’évolution de l’hépatite et de la cholécystite. Atteinte articulaire Une diminution de l’intensité de la douleur en cas d’arthrite est mise en évidence dans une étude prospective. Prévention des récidives Les données concernant l’intérêt de la corticothérapie pour diminuer la fréquence des récidives sont contradictoires et ne permettent pas actuellement de recommander une telle attitude.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :